ДІАГНОСТИКА ТУБЕРКУЛЬОЗУ У ДІТЕЙ
І ПІДЛІТКІВ
Богданова Е.В., Киселевич О.К.
Кафедра фтизиопульмонологии, РГМУ
Відсутність специфічних клінічних симптомів і різноманіття клінічних проявів туберкульозу у дітей створює значні труднощі в діагностиці захворювання. Тому основною умовою своєчасної діагностики туберкульозу є комплексне обстеження пацієнта, яке здійснює фтизіатр.
Туберкульоз, як і раніше буде однією з основних причин смерті в світі, що різко вплине на менш розвинені райони на планеті, що посилюється наявністю мукобактеріальних туберкульозних бацил з множинною лікарською стійкістю. Ці тести мають важливі обмеження, в основному це повільні тести і вимагають важливої інфраструктури. Протягом останніх двох десятиліть були проведені технологічні випробування, які внесли значний вклад у поліпшення недоліків традиційних методів. Мета цього оновлення - описати молекулярні аналізи, наявні в даний час для діагностики туберкульозу та виявлення мутацій резистентності.
Виявлення дітей, які потребують консультації фтизіатра, здійснюється педіатрами загальної лікувальної мережі на ділянках і в стаціонарах. Педіатра необхідно знати групи ризику по захворюванню на туберкульоз серед дитячого та підліткового населення. Діти і підлітки з цих груп повинні бути своєчасно направлені на консультацію до фтизіатра. Крім того, педіатра доводиться вирішувати питання диференціальної діагностики туберкульозу та інших захворювань.
Реалістичні результати, що досягаються за допомогою автоматизованих систем культивування мікобактерій в умовах високої і низької поширеності. Куевас-Кордова Б, Зента-Куевас. Лікарський туберкульоз: молекулярні механізми і діагностичні методи.
Тестування на прямій сприйнятливості до туберкульозу з множинною лікарською стійкістю: метааналіз. Міністерство охорони здоров'я і спорту, Керівництво по технічним нормам в області туберкульозу, Серія нормативних технічних документів, Друге видання, Ла Паз Болівія.
Діагностика туберкульозного ураження у дітей утруднена. Клінічні прояви різноманітні, але при цьому не мають строго специфічних рис. Туберкульоз у дітей часто протікає під масками різних захворювань - ГРВІ, бронхіту та ін.
Для діагностики туберкульозу фтизіатр використовує комплекс обов'язкових методів обстеження - Обов'язковий діагностичний мінімум (ОДМ) , Який включає:
Існує два типи тестів для виявлення туберкульозної інфекції: туберкуліновий шкірний тест і аналізи крові. Постачальник медичних послуг повинен вибрати, який тест використовувати. Фактори, які визначають, який тест буде використовуватися, включають в себе причину, по якій людина перевіряється, наявність тесту і його вартість. Зазвичай людині не рекомендується виконувати обидва тести.
Види скринінгу туберкульозу
Управління туберкуліновим шкірним тестом. Туберкуліновий шкірний тест також називають тестом Манту. Тест на туберкулінову шкіру вимагає двох візитів до лікаря. При першому відвідуванні тест проводиться, і в другому випадку постачальник медичних послуг аналізує їх результати.
1. Збір анамнезу: виявлення джерела і шляхи інфікування дитини МБТ, виявлення несприятливих медичних і соці-альних факторів, оцінка динаміки туберкулінової чутливості по пробі Манту з 2ТЕ ППД-Л;
2. Виявлення скарг. Пильна увага приділяється скаргам на погіршення апетиту, неспокійний сон, швидку стомлюваність, дратівливість; у школярів - на зниження пам'яті, уваги, погіршення успішності, головні болі; підвищення температури та ін .;
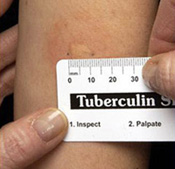
Шкірний тест туберкуліну можна повторювати без проблем, але якщо повторити, новий тест повинен бути проведений в іншій частині тіла. Туберкуліновий шкірний тест є кращим тестом на туберкульоз у дітей у віці до п'яти років. Постачальник медичних послуг візьме зразок крові пацієнта і відправить його в лабораторію для аналізу і результатів.
Позитивний результат в аналізі крові для виявлення туберкульозу: це означає, що людина заражена туберкульозними бактеріями. Подальше тестування необхідно для визначення того, чи має людина приховану туберкульозну інфекцію або туберкульозну хвороба. Негативний аналіз крові на туберкульоз: це означає, що кров людини не реагує на тест і навряд чи має приховану туберкульозну інфекцію або туберкульозну хвороба. Аналіз крові для виявлення туберкульозу є кращим випробуванням для наступних людей.
3. Огляд і фізикальні методи обстеження;
1) рентгенологічне дослідження дозволяє візуалізувати зміни в легенях і / або внутрішньогрудних лімфатичних вузлах, характерні для різних форм туберкульозу. З цією метою виконують оглядову рентгенографію органів грудної клітки у прямій і бічній проекціях, томографію зони ураження;
Автоматизована система культивування мікобактерій
Люди, які насилу повертаються на друге побачення, досліджують реакцію на туберкуліновий шкірний тест. Туберкульоз - це хвороба, яка поширюється по повітрю, від однієї людини до іншої. Коли людина, що страждає на туберкульоз, кашляє, розмовляє, сміється, співає або чхає, люди навколо них можуть дихати бактеріями від туберкульозу і в легені. Туберкульоз зазвичай атакує легені, але також може атакувати інші частини тіла, такі як мозок, хребет або нирки.
Існують дві форми туберкульозу
Прихована інфекція туберкульозу та туберкульоз. . Бактерії туберкульозу можуть жити в тілі людини, не хворіючи. Це називається латентною туберкульозною інфекцією. Люди з латентною туберкульозною інфекцією не хворіють, не мають симптомів і не можуть передавати туберкульозні бактерії іншим. Інфекція латентного туберкульозу у деяких людей пізніше стає захворюванням туберкульозу. Люди з туберкульозної хворобою можуть поширювати бактерії у інших, відчувати біль і симптоми.
2) Клінічний аналіз крові дозволяє виявити визна-лені зміни. При активному туберкульозі часто зустрічається поєднання анемії і лимфопении, при ускладненому перебігу туберкульозу - лейкоцитоз, зрушення вліво, моноцитоз, прискорення ШОЕ.
3) Загальний аналіз сечі. Зміни в аналізах являючи-ються специфічними, але в поєднанні з іншими ознаками підтверджують активність туберкульозного процесу.
Туберкуліновий шкірний тест
Існує два типи тестів, які використовуються для визначення того, чи інфікована людина туберкульозними бактеріями: туберкуліновий шкірний тест і аналізи крові.
Що таке туберкуліновий шкірний тест
Тест на туберкулінову оболонку або тест Манту - це тест, який проводиться, щоб визначити, чи інфікована людина бактеріями туберкульозу.Як проводиться туберкуліновий шкірний тест?
За допомогою дуже маленькою голки постачальник медичних послуг вводить рідину в шкіру на нижній руці. Потім на руці з'явиться невеликий блідий ком. Люди, які отримують туберкуліновий шкірний тест, повинні повернутися в протягом 2-3 днів для навченого медичного персоналу, щоб перевірити реакцію на частини руки, де була введена рідина. Медичний працівник буде перевіряти наявність підвищеного, затверділого або опухле, і в цьому випадку вимірювати розмір за допомогою лінійки.
4) Дослідження мокротиння, мазка з задньої стінки глотки з метою виявлення МБТ проводиться не менше 3 разів протягом 3 днів;
5) Індивідуальна туберкулінодіагностика (шкірна скарификационная проба, проба Манту з разведениями туберкуліну; в умовах стаціонару проба Коха) - за показаннями.
існує 2 патогномонічних критерію туберкульозного процесу:
Що значить мати позитивний туберкуліновий шкірний тест?
Сама почервоніння не рахується частиною реакції. Результат цього тесту шкіри залежить від розміру піднятою, загартованої або опухлої області. Це також залежить від ризику зараження людини і його прогресування від туберкульозної хвороби, в разі зараження. Позитивні результати тесту на туберкулінові шкіри: це означає, що організм людини заражений туберкульозними бактеріями. Подальші випробування повинні бути проведені, щоб визначити, чи є у людини прихована туберкульозна інфекція або захворювання туберкульозу. Результати негативного туберкулінового тесту на туберкуліні: це означає, що організм людини не реагує на тест і навряд чи має приховану туберкульозну інфекцію або захворювання.
Хто може отримати шкірний тест на туберкулін
Медичний працівник надаватиме лікування в міру необхідності. . Люди, які раніше мали серйозну реакцію на туберкуліновий шкірний тест, не повинні піддаватися повторному тестуванню.I. Збудник туберкульозу - мікобактерія туберкульозу (МБТ).
Виявлення МБТ в матеріалі від хворого вказує на специфічність патологічного процесу в організмі хворого.
Вибір матеріалу для дослідження залежить від клінічної форми туберкульозу, фази туберкульозного процесу, віку хворого. Найчастіше досліджується мокрота, промивні води бронхів і шлунка, кал, сеча, біопсійний та операційний матеріал, плевральний ексудат та ін.
Як часто може проводитися шкірний тест з туберкуліном?
Зазвичай це не проблема, повторюючи цей тест, за винятком того, що у людини була серйозна реакція на цей тест раніше. Якщо шкірний тест позитивний, необхідно провести більше тестів.
Аналіз крові для виявлення туберкульозу
Що таке аналіз гамма-експресії інтерферону. З голкою кров втягується в спеціальні трубки. Лабораторія аналізує і відправляє звіт з результатами постачальнику медичних послуг.Хто повинен проходити тестування на туберкульоз?
Це можна зробити всякий раз, коли рекомендується шкірний тест. Існують поодинокі винятки, в яких було б корисно отримати результати обох тестів, щоб вирішити, чи має людина інфекцію туберкульозу. Люди з низьким ризиком зараження туберкульозними бактеріями зазвичай не потребують скринінгу. Деякі люди повинні пройти тестування, оскільки вони схильні до підвищеного ризику захворювання, і включають.
Застосовують наступні методи мікробіологічного дослідження:
1) Бактеріоскопічний метод :
Бактериоскопическое ісследованіеявляется найбільш швидким, простим і дешевим методом виявлення кислотостійких мікобактерій. Однак бактериоскопический метод дозволяє виявити мікобактерії при утриманні не менше 5000-10000 в 1 мл досліджуваного матеріалу. Мікроскопічна виявлення кислотостійких мікобактерій не дозволяє диференціювати збудника туберкульозу від атипових і сапрофітних мікобактерій.
Вибір тесту на ТБ
Постачальник медичних послуг - той, хто повинен вибрати, який скринінговий тест на туберкульоз повинен виконуватися з людиною. Фактори, які визначають, який тест використовувати, включають в себе причину тесту, наявність тесту і вартість.
Діагностика прихованої туберкульозної інфекції або туберкульозної хвороби
Якщо у людини виявлено, що він інфікований туберкульозними бактеріями, необхідно провести більше тестів, щоб з'ясувати, чи є у них захворювання туберкульозу.Хвороба туберкульозу може бути діагностована з історією хвороби, фізичним оглядом, рентгенограммой грудної клітини та іншими лабораторними тестами. Його лікують, приймаючи кілька ліків, як рекомендовано постачальником медичних послуг. Якщо у людини немає захворювання на туберкульоз, але у нього є туберкульозні бактерії в організмі, то діагностується прихована туберкульозна інфекція. Рішення про лікування латентної туберкульозної інфекції буде грунтуватися на ймовірності того, що людина захворіє на туберкульоз.
2) Культуральний метод (Посів на живильні середовища) дозволяє виявити МБТ при наявності декількох десятків мікробних клітин в 1 мл ісследуемогоматеріала.
Однак зростання культури МБТ на твердому живильному середовищі відбувається протягом тривалого часу - 2-3 місяці. В даний час отримані рідкі поживні середовища, на яких МБТ ростуть протягом 10-14 днів. Велике значення має кількісна оцінка обсіменіння досліджуваного матеріалу, що дозволяє оцінити тяжкість процесу, його прогноз і визначити методи лікування. Культуральний метод дозволяє диференціювати МБТ від інших видів мікобактерій і визначати лікарську чутливість \\ стійкість МБТ до протитуберкульозних препаратів.
У більшості людей з туберкульозної хворобою є один або кілька симптомів захворювання на туберкульоз. Всі люди, у яких є симптоми або позитивний результат тесту на туберкульоз, повинні бути скрініровани на предмет захворювання на туберкульоз. Якщо у людини є симптоми, але негативний результат в скринінговому тесті на туберкульоз, вони все одно повинні оцінюватися на предмет захворювання на туберкульоз.
Діагностика прихованої туберкульозної інфекції. Діагноз латентної туберкульозної інфекції проводиться, якщо у людини є позитивний тест на скринінг на туберкульоз, а медична оцінка не вказує на захворювання туберкульозу. Рішення про лікування латентної туберкульозної інфекції буде засновано на імовірності того, що людина, котра захворіла на туберкульоз, розгляне свої фактори ризику.
3) Біологічний метод - зараження лабораторних тварин (особливо чутливих морських свинок). Метод є високо-чутливим, тому що дозволяє отримати позитивний результат, якщо в досліджуваному матеріалі містяться навіть поодинокі (1-5) мікобактерії. Тривалість дослідження 1,5-2 місяці. Цей метод може бути використаний тільки в лабораторіях Федеральних науково-дослідних інститутів.
Діагностика туберкульозної хвороби. Хвороба туберкульозу діагностується з історією хвороби, фізичним оглядом, рентгенограммой грудної клітини та іншими лабораторними тестами. Хвороба туберкульозу лікується шляхом прийому декількох ліків, рекомендованих постачальником медичних послуг.
Застосування туберкулінового тесту
Слід мати на увазі, що у людини є захворювання туберкульозу, якщо у нього є один з наступних симптомів. Втрата ваги без відомої причини Відсутність апетиту Нічні поти Лихоманка Втома. Якщо туберкульоз впливає на легені, симптоми можуть включати.
Кожен із застосовуваних методів має свої позитивні сторони і ті чи інші обмеження.
Додатковими діагностичними та диференційно-діагностичними тестами при туберкульозі є імунологічні дослідження і молекулярно-біологічні методи. Ці методи дозволяють виявляти збудника туберкульозу при зниженні його життєздатності. Імунологічні методи дозволяють оцінити реактивність організму хворого, виявляти активність туберкульозного процесу, здійснювати контроль ефективності лікування, визначати необхідність хірургічного лікування, прогнозувати подальшу динаміку специфічного процесу.
- Кашель триває більше 3 тижнів.
- Хемоптізірованная суглобний біль.
Лікарі повинні запитати, чи є у пацієнта історія зараження туберкульозом, інфекцією або туберкульоз. Також важливо враховувати демографічні фактори, які можуть збільшити ризик зараження туберкульозом або лікарсько-стійким туберкульозом у пацієнта. Крім того, клініцисти повинні визначити, чи мають пацієнти умови, що підвищують ризик розвитку латентної туберкульозної інфекції в разі захворювання на туберкульоз.
§ визначення антигенів МБТ і антитіл до збудника туберкульозу методом імуноферментного аналізу (ІФА);
§ визначення ДНК мікобактерій туберкульозу методом полі-меразной ланцюгової реакції (ПЛР).
II . Елементи туберкульозної гранульоми, виявляються гістоцітологіческімі методами в досліджуваному матеріалі.
Навколо вогнища некрозу, викликаного МБТ, формується захисна запальна реакція: вал епітеліоїдних клітин, гігантські клітини Пирогова-Лангханса, скупчення лімфоцитів.
Можливість морфологічного дослідження пов'язана з певними труднощами, тому що при різних клінічних випадках туберкульозу у дітей патологічний матеріал для дослідження може бути недоступний.
Тому для ранньої і правильної діагностики захворювання у дітей основну роль грає оцінка комплексу клініко-рентгено-лабораторних даних.
Основні методи виявлення туберкульозу у дітей та підлітків
В даний час виявлення туберкульозу серед дитячого та підліткового населення можливо наступними методами:
oмасова туберкулінодіагностика . Як масовий скринінг-тест застосовується проба Манту з 2 ТО туберкуліну ППД-Л.
Масова туберкулінодіагностика спрямована на:
Раннє виявлення туберкульозу у дітей та підлітків;
Вивчення інфікованості МБТ і щорічного ризику первинного інфікування.
Туберкулінові проби не дозволяють судити про напруженість протитуберкульозного імунітету.
На консультацію до фтизіатра направляють дітей з груп ризику з розвитку туберкульозу. До груп ризику належать:
1. Вперше інфіковані МБТ. Факт первинного інфікування встановлюється за «віражу» туберкулінової реакції.
2. Інфіковані особи з гиперергической чутливістю до туберкуліну, яка визначається за розміром інфільтрату 17 мм і більше, наявності везикулобульозний некротичних реакцій в місці внутрішньошкірного введення туберкуліну.
3. Інфіковані МБТ особи з наростанням туберкулінової чутливості. Наростання чутливості до туберкуліну визначається по збільшенню розміру інфільтрату на 6 мм і більше в порівнянні з попереднім роком.
4. Особи з неясною етіологією алергії до туберкуліну - якщо в даний час не представляється можливим вирішити питання про причини позитивної реакції на туберкулін (Поствакцін? Інфекційна?). Абсолютних критеріїв для диференціальної діагностики поствакцінной і інфекційної алергії до туберкуліну не існує. Нерідко питання про характер реакції вирішується фтизіатром при динамічному спостереженні. Крім розміру інфільтрату враховується і оцінка його якісних характеристик: інтенсивність кольору, чіткість контурів, термін збереження пігментації після згасання інфільтрату.
5. Інфіковані МБТ особи, якщо їм проба Манту з 2 ТО туберкуліну ППД-Л проводилася нерегулярно. У цій групі особливу увагу слід приділити часто хворіють дітям і підліткам і мають супутні захворювання.
oСвоєчасне обстеження дітей з контакту з хворим туберкульозом.
Велику увагу слід приділяти виявленню джерела зараження дітей мікобактеріями туберкульозу. Шляхи інфікування дітей і підлітків залежать від характеру джерела інфекції.
1. Аерогенний шлях - контакт з хворим на туберкульоз людиною, особливо бактеріовидільником. В цьому випадку відбувається інфікуванняM. tuberculosis.
2. Аліментарний шлях - вживання інфікованої моло-ка і термічно необроблених молочних продуктів від хворих на туберкульоз тварин. Відбувається інфікування М.bovis.
3. Контактний шлях - при проникненні МБТ через повреж-денную шкіру і слизові відбувається первинне місцеве ураження цих органів.
4. Трансплацентарний шлях - рідкісний. Важливу роль відіграє пора-ються плаценти - як туберкульозне, так і пошкодження при пологах. МБТ проникають через пупкову вену в плід, затримуються переважно в печінці, можливе ураження портальних лімфовузлів. Первинне ураження може виникати в легенях та інших органах при аспірації і ковтанні плодом інфікованої навколоплідної рідини.
У більшості випадків діти, особливо раннього та дошкільного віку, інфікуються МБТ в сім'ї. Небезпека сімейного вогнища туберкульозної інфекції обумовлена не тільки масивністю обсіменіння, але і його тривалістю. Знаходження дитини з перших місяців життя в контакті з хворим на туберкульоз в більшості слу-чаїв призводить до розвитку захворювання. Як правило, в цих випадках у дітей розвиваються генералізовані, ускладнені форми туберкульозу.
При виявленні в родині хворого на туберкульоз незамедлілі-кові проводиться роз'єднання контакту. Дитина направляється на консультацію до фтизіатра для обстеження протягом 7-10 днів (ОДМ). Длядетей найбільш істотною профілактичним заходом є попередження контакту з хворим на туберкульоз.
oОбстеження при поводженні з симптомами захворювання.
Початкові прояви туберкульозного процесу мізерні: зниження апетиту, маси тіла, стомлюваність, дратівливість, періодично підйоми температури до субфебрильних цифр і ін.
Діти раннього віку стають плаксивими, примхливими, неспокійно сплять. У дітей цієї вікової групи особливо помітно порушення апетиту і зниження маси тіла.
діти дошкільного віку швидко втомлюються при іграх, з'являється пітливість, періодично - диспепсичні явища, болі в животі.
У школярів знижується успішність, погіршується пам'ять і увагу. Діти скаржаться на швидку стомлюваність, часті головні болі, іноді - на швидко проходять болю в м'язах і суглобах.
Симптоми інтоксикації відображають порушення функцій нервової системи, викликані токсичним впливом на нервову систему мікобактерій туберкульозу.
Зміна температури при туберкульозі у дітей відрізняється значною різноманітністю. Найчастіше вона буває субфебрильною. У той же час активний туберкульоз може протікати з нормальною або фебрильною температурою. Іноді відзначаються значні коливання температури в ранковий і вечірній час.
Кашель з'являється при ускладненому перебігу туберкульозу у дітей. На початку захворювання кашель не є провідним симптомом.
Яскраві клінічні прояви захворювання спостерігаються у хворих при поширених формах і ускладненому перебігу туберкульозу. Але патогномонічних клінічних симптомів туберкульозу не існує. Тому своєчасна діагностика туберкульозного процесу можлива лише при комплексній оцінці анамнестичних даних, даних об'єктивного дослідження, туберкулінодіагностики, даних інструментальних та лабораторних методів дослідження.
oПрофілактичне флюорографічне обстеження.
Профілактичні флюорографічні медичні огляди проводять підліткам у віці 15 і 17 років. При відсутності даних про профілактичних оглядах в цих віках проводять позачергове флюорографічне обстеження.
Якщо знайдені зміни на флюорограмме, пацієнт поглиблено обстежується у фтизіатра. Для цього використовується обов'язковий діагностичний мінімум (ОДМ).
Особливості перебігу туберкульозу у дітей раннього віку
определяютсяреактівностью і опірністю організму дитини, а також його анатомо-фізіологічними особливостями.
Механізми природної резистентності новонародженої дитини знаходяться в стані фізіологічної недостатності. У новонароджених відзначена:
- низька фагоцитарна активність лейкоцитів;
Низька міграційна активність мононуклеарів і лейкоцитів. Причина цього - знижене утворення хемотаксичних факторів сироватки крові і підвищене виділення ингибирующего фактора лімфоцитами крові. З цими факторами пов'язана слабовираженная здатність шкіри новонароджених до розвитку запальної реакції;
- поглинальна фаза фагоцитозу добре виражена, переваривающая фаза значно відстає від поглотительной;
- дефіцит гуморальних факторів природної резистентності. Гуморальні фактори природної резистентності (комплемент, лізоцим, пропердин і ін.) Призводять до позаклітинного руйнування мікобактерій. Дефіцит основних компонентів комплементу (С3 і С5) сприяє недостатнього утворення хемотаксичних чинників в сироватці крові і недостатньою бактерицидности. Лізоцим має властивість лизировать бактерії. Його рівень у сироватці крові новонароджених вище, ніж у дорослих, але через 7 днів знижується до рівня в сироватці крові матері. Бактерицидна активність пропердина проявляється тільки в комплексі з комплементом і іонами магнію.
Неспецифічні захисні фактори виконують основну захисну роль до періоду дозрівання специфічних імунних механізмів.
Становлення імунологічної реактивності організму дитини відбувається в різні терміни:
- функціональна незрілість Т- і В- системи лімфоцитів. Функціонування Т-лімфоцитів починається у плода до 9-15 тижня, однак реакції гіперчутливості уповільненої типу досягають повного розвитку до кінця 1-го року життя. Таким чином, Т-лімфоцити плода та новонародженого ще недостатньо функціонально зрілі. Кількість В-лімфоцитів у новонароджених наближається до значення у дорослих, але продукція антитіл мінімальна або відсутня. Функціонування В-лімфоцитів починається і вдосконалюється далі в постнатальному періоді. При внутрішньоутробному інфікуванні відбувається утворенняIgM клітинами плода. У сироватці крові новонароджених відсутняIgA , Його кількість наростає до кінця 1 року життя і досягає рівня дорослих лише до 8-15 років.IgG у новонародженої дитини - материнські, і в перші 6 місяців життя дитини відбувається їх катаболізм і зниження рівня.IgG з'являється тільки на 6-му тижні життя дитини і його кількість наростає до 5-15 років. Таким чином, новонароджена дитина нездатний до повноцінного специфічного гуморального відповіді.
У новонародженої дитини спостерігається дефіцит функцій Т- і В-системи лімфоцитів, зниження неспецифічної резистентності. Ці фактори відіграють роль у формуванні механізмів протитуберкульозного імунітету. Туберкульозна інфекція, в свою чергу, при розвитку захворювання змінює функціонування системи імунітету.
У недоношених дітей значно виражений дефіцит факторів природної резистентності. Імунодефіцит у недоношених є тривалим і продовжується до 5 року життя.
Несприятливого перебігу туберкульозної інфекції сприяють особливості органів дихання у дітей раннього віку, обумовлені анатомо-фізіологічною будовою:
- відносна вузькість, малі розміри і недостатня функціональна диференціація воздухопроводящих системи призводять до погіршення вентиляції легенів і сприяють осіданню мікроорганізмів;
- особливості лімфатичної системи;
- недостатня кількість слизових залоз у слизовій оболонці бронхів, що призводить до її відносної сухості і ускладнює евакуацію сторонніх речовин, в тому числі мікроорганізмів;
- ацинуси мають примітивну структуру, бідні еластичними волокнами, що зменшує швидкість повітряного потоку іблагопріятствует осідання мікроорганізмів;
- недостатня кількість сурфактанту створює умови для розвитку специфічних і неспецифічних запальних змін в легенях, сприяє розвитку ателектазів;
Наслідком цих особливостей у дітей раннього віку є масивне ураження лімфоїдної тканини, схильність до генералізації туберкульозного процесу, схильність до казеозного некрозу в уражених органах.
Особливості перебігу туберкульозу в підлітковому періоді визначаються:
- підвищеною активністю метаболічних процесів, що призводить до вираженої картині морфологічного та клінічного перебігу туберкульозного процесу;
- нерівномірністю дозрівання окремих органів і систем, що може визначати вибірковість локалізації ураження;
- бурхливим розвитком і перебудовою нейроендокринної системи: у підлітків посилюється функція щитовидної залози, статевих залоз, змінюється співвідношення процесів збудження і гальмування в нервовій системі (Переважання процесу збудження).
Ці фактори позначаються на захисно-адаптаційні можливості організму підлітка, характер перебігу імунологічних, запальних реакцій і регенерації, а, отже, на клінічних проявах і результатах захворювання.
У хворих на туберкульоз зміни в загальному аналізі крові не патогномонічні. При обмежених і малоактивних формах туберкульозу характерна гипохромия еритроцитів при нормальному їх кількості. При масивних інфільтратах або казеозний пневмонії, при поширеному казеозном лимфадените, специфічному ураженні кишечника, а також при великих легеневих або післяопераційних кровотечах відзначають Еритропенія і микроцитоз, олігохромазію, поліхромазію. Макроцитоз, а тим більше пойкилоцитоз зустрічають значно рідше, зазвичай при вираженій анемії. Кількість ретикулоцитів при компенсованій стадії туберкульозу коливається від 0.1 до 0.6%, при субкомпенсированной - від 0,6 до 1,0%, а для декомпенсированной характерний 1% ретикулоцитів.
При туберкульозі в частині випадків може відзначатися помірний лейкоцитоз (до 15 тис. Лейкоцитів), рідше лейкопенія, яку зустрічають в 2-7% випадків у хворих з обмеженими та легко протікають формами процесу і у 12,5% - при деструктивному і прогресуючому туберкульозі легень .
Найбільш часто зрушення виникають в лейкоцитарній формулі. Відзначають як відносний, так і абсолютний нейтрофільоз, помірний зсув лейкоцитарної формули вліво до промиелоцитов. Мієлоцити дуже рідко зустрічають в разі неускладненого туберкульозу. Підвищення числа нейтрофілів з патологічною зернистістю в гемограмі хворого на туберкульоз завжди вказує на тривалість процесу: у хворих з важким туберкульозом майже всі нейтрофіли містять патологічну зернистість. При затихання туберкульозної спалаху ядерний зсув порівняно швидко приходить до норми. Патологічна зернистість нейтрофілів зазвичай зберігається довше інших змін гемограми.
Більшість форм первинного туберкульозу супроводжується лимфопенией, яку іноді спостерігають протягом ряду ліг навіть після рубцювання специфічних змін. Вторинний туберкульоз в фазі загострення залежно від тяжкості процесу може супроводжуватися або нормальним числом лімфоцитів, або лимфопенией.
Серед тестів для оцінки туберкульозного процесу особливе місце займає визначення швидкості осідання еритроцитів (ШОЕ), що має значення при оцінці перебігу туберкульозного процесу і виявлення його активних форм. Збільшення ШОЕ вказує на наявність патологічного процесу (інфекційно-запального, гнійного, септичного, гемобластоза, лімфогранулематозу та ін.) І є показником його тяжкості, однак нормальні показники ШОЕ не завжди свідчать про відсутність патології. Прискоренню осідання еритроцитів сприяють збільшення вмісту в крові глобулінів, фібриногену, холестерину і зменшення в'язкості крові. Уповільнення осідання еритроцитів характерно для станів, що супроводжуються гемоконцентрацией, збільшенням вмісту альбумінів і жовчних кислот.
Гемограма у хворих на туберкульоз змінюється в процесі лікування. Гематологічні зрушення зникають тим швидше, чим успішніше терапевтичне втручання. Разом з тим слід мати на увазі вплив на гемопоез різних антибактеріальних препаратів. Вони нерідко викликають еозинофілію, в окремих випадках - лейкоцитоз, а частіше лейкопению аж до агранулоцитозу і лімфоїдної-ретикулярної реакції. Систематичний гематологічний контроль і правильний аналіз отриманих даних мають істотне значення для оцінки клінічного стану хворого, динаміки процесу і ефективності застосовуваного лікування.
Клінічний аналіз сечі
При туберкульозі сечової системи дослідження сечі є основним лабораторним методом діагностики. Можна спостерігати лейкоцитурією, еритроцитурія, протеїнурія, гіпоізостенурія, туберкульозну мікобактеріурію, неспецифічну бактериурию.
Лейкоцитурия - найчастіший симптом туберкульозу сечової системи до проведення специфічної хіміотерапії і відсутній лише у виняткових випадках, наприклад при повній облітерації просвіту сечоводу. Проба Нечипоренко (визначення числа лейкоцитів в 1 мл сечі) допомагає більш об'єктивно оцінити ступінь лейкоцитурії при нефротуберкулёзе, а в ряді випадків і виявити її при нормальному загальному аналізі сечі. Однак треба враховувати, що лейкоцітоурія може бути при гострих і хронічних пієлонефритах, циститі, уретритах, каменях у нирках і сечоводах.
Ерітроцітуріі. як і лейкоцитурією. вважають одним з найбільш частих лабораторних ознак туберкульозу сечостатевої системи. Частота гематурії залежить від поширеності процесу, вона наростає у міру розвитку деструктивного туберкульозного процесу в нирці. Ерітроцітурія без лейкоцитурії більш характерна для ранніх стадій туберкульозу нирок. Гематурія, переважна над лейкоцитурией, - важливий аргумент на користь туберкульозу нирок при його диференціації з неспецифічним пієлонефритом.
Біохімічний аналіз крові
При туберкульозі зміни в деяких біохімічних показниках залежать перш за все від фази процесу, ускладнень і різних супутніх захворювань. У хворих з неактивним туберкульозом легень і інших органів загальний білок і білкові фракції сироватки крові не змінені і визначають їх нормальне утримання.
При гострих формах захворювання, а також при загостренні та прогресуванні хронічних форм туберкульозу зменшується альбумін-глобуліновий коефіцієнт.
Суттєве значення в оцінці функціонального стану і органічних ушкоджень печінки при туберкульозі і його ускладненнях має визначення в сироватці крові прямого і загального білірубіну, аспартатамінотрансферази (ACT), аланінамінотрансферази (АЛТ). Динамічне визначення рівня амінотрансфераз. білірубіну при лікуванні хворих на туберкульоз, особливо при важких його формах, - обов'язковий компонент біохімічного обстеження хворих на туберкульоз і проводиться щомісяця.
Оцінка функціонального стану нирок включає в себе визначення креатиніну сироватки крові і розрахунок швидкості клубочкової фільтрації за формулою Кокрофта-Голта. Розрахунок ШКФ з використанням проби Реберга дає менш точні результати.
Основна мета динамічних біохімічних досліджень хворих на туберкульоз - контроль за перебігом процесу, своєчасне виявлення побічної дії ліків та адекватна корекція виникаючих порушень гомеостазу.
Застосування біохімічних методів дослідження при позалегеневого туберкульозу
Найбільш інформативним показником вважають зміст туберкулостеаріновой кислоти в біологічних рідинах, проте її визначення пов'язане з технічними труднощами (необхідність використання газової хроматографії і мас-спектрометрії).
Перспективно вимір активності аденозіндезамінази - ферменту, що визначається в рідинах: синовіальної, перикардіальної, асцитической або спинномозкової. Основні продуценти аденозіндезамінази - лімфоцити і моноцити. Визначення активності аденозіндезамінази в біологічних рідинах полегшує діагностику туберкульозного синовіту, туберкульозу лімфатичних вузлів, туберкульозного менінгіту, туберкульозного серозита.
Деякі біохімічні показники з огляду на їх відсутності адресності визначаються лише в біологічних рідинах, наближених до вогнища ураження. Вимірюють рівень показників у відповідь на підшкірне або внутрішньошкірне введення туберкуліну (зазвичай до введення і через 48 і 72 годин після нього). Після цього розраховується ступінь приросту рівня маркера (у%) по відношенню до вихідного рівня.
Оптимально визначення в сечі активності органоспецифічного ферменту трансамідіназа, поява якого відзначають при ураженні нирок різної природи. Дослідження трансамідіназа виправдано тільки в умовах підшкірного введення туберкуліну з метою загострення місцевого запального процесу. Визначають активність трансамідіназа в сечі початково і через 24-72 годин після введення 50 ТІ туберкуліну. Збільшення ферментурії в 2 рази і більше дозволяє в 82% випадків диференціювати активний туберкульоз нирок від загострення хронічного пієлонефриту.
При туберкульозі жіночих статевих органів визначають концентрації гаптоглобіну і малонового діальдегіду в крові в умовах провокаційного туберкулінового тесту. Підшкірно вводять туберкулін в дозі 50 ТІ і через 72 год виконують повторне біохімічне дослідження. У разі туберкульозної етіології ступінь приросту рівня гаптоглобіну становить не менше 28%, а рівня малонового діальдегі-да - 39% і більше. Також використовують визначення активності аденозіндезамінази в перитонеальній рідині, що отримується з дугласова простору. Пунктат досліджують повторно через 72 годин після внутрішньошкірного введення туберкуліну в дозах 0.1 ТІ і 0.01 ТІ в область проекції внутрішніх статевих органів на передню черевну стінку. На користь туберкульозного процесу свідчить збільшення активності аденозіндезамінази на 10% і більше в порівнянні з вихідною.
При ураженні очей досліджують очаговую реакцію, що виникає в оці у відповідь на антигенну стимуляцію. При цьому небажано розвиток різко вираженого відповіді, що супроводжується зниженням зорових функцій. Оскільки оцінка мінімальних вогнищевих реакцій нерідко утруднена, для об'єктивізації укладення рекомендують орієнтуватися паралельно і на ступінь приросту в сироватці крові гаптоглобіну або аденозіндезамінази.
Всі біохімічні дослідження повинні проводитися в комплексі з іншими методами.
Дослідження системи згортання крові
Актуальність дослідження стану системи згортання крові у фтизіатрії зумовлена наявністю у ряду хворих на туберкульоз легень кровохаркань або легеневих кровотеч, а також гемокоагуляціонних ускладненнями при хірургічному лікуванні туберкульозу. Крім того, закономірно супутня туберкульозу латентно протікає внутрішньосудинна гемокоагуляція впливає на перебіг захворювання та ефективність хіміотерапії.
У хворих на туберкульоз легень з переважанням ексудативного компонента запалення спостерігають зниження антикоагулянтної активності крові. У хворих з малою поширеністю специфічного ураження в легенях з переважанням продуктивного компонента запалення внутрішньосудинна гемокоагуляція вираженанезначно. У хворих на туберкульоз легень з кровохарканням і легеневими кровотечами стан системи згортання крові по-різному: у хворих з малою крововтратою на висоті гемоптое або безпосередньо після його припинення спостерігають різке підвищення згортання здатності крові за рахунок вираженої інтенсифікації процесів тромбінообразованія при збереженні підвищеної «структурної» згортання. У хворих з масивною крововтратою спостерігають зниження згортають потенціалу за рахунок зниження концентрації фібриногену. активності фактора XIII, кількості тромбоцитів. На етапі хірургічного лікування у хворих з обмеженими формами туберкульозу легенів істотних порушень з системі гомеостазу не відбувається. У хворих з поширеними процесами при виконанні ним пневмон- або плевропневмонектоміі часто розвивається ДВС-синдром, який може набувати форми «другий хвороби».
Для контролю за станом системи згортання крові у хворих на туберкульоз легень необхідно проводити визначення активованого часткового тромбопластинового часу (АЧТЧ), фібриногену, тромбінового часу, протромбінового індексу, а також часу кровотечі і часу згортання крові.
гормональні дослідження
Сучасні експериментальні і клінічні спостереження свідчать про наявність змін гормонального статусу при специфічному туберкульозному запаленні легенів. Доведено, що корекція дисфункції гіпофізарно-надниркової, гіпофізарно-тиреоїдної систем та функції підшлункової залози в сукупності з протитуберкульозної терапією сприяють активації процесів фиброгенеза і репарації в осередку специфічного запалення.
Про функціональний стан гіпофізарно-тиреоїдної системи судять за вмістом у сироватці крові трийодтироніну (Т 3), тироксину (T 4), тиреотропного гормону гіпофіза (ТТГ). Встановлено, що субклінічний гіпотиреоз виявляють у 38-45% хворих на туберкульоз легень, та частіше діагностують при диссеминированной і фіброзно-кавернозної формах процесу. При цих же формах найбільш різко знижені рівні як Т 3, так і Т 4, і настає дисбаланс цих гормонів у вигляді підвищення співвідношення Т4 / Т з.
Функцію кори надниркових залоз оцінюють за рівнем кортизолу в сироватці крові, а інкреторну функцію підшлункової залози - по концентрації імуно-реактивного інсуліну. У гостру фазу інфекційного захворювання зростає потреба в ендогенному кортизоле і інсуліні. Гиперинсулинемия свідчить також про інсулінорезистентності тканин організму, що характерно для будь-якого активного запального процесу, зокрема специфічного. Визначення глюкокортіко-идной функції надниркових залоз при активному туберкульозі легень дозволяє виявити наявність гіперкортицизму у більшості хворих. Нормальні показники концентрації кортизолу крові у пацієнта з інфекційним запаленням в гострий період слід розцінювати як відносну недостатність глюкокортикоїдної функції кори надниркових залоз, що може послужити підставою до проведення замісної терапії адекватними дозами глюкокортикоїдів.
Майже у третини хворих на туберкульоз легень можна встановити, що рівень инсу-Лінем у них досить низький і наближається до нижньої межі норми, в той час як у 13-20% спостерігають значний гиперинсулинизм. Як відносний гіпо- так і гиперинсулинизм є високими факторами ризику до розвитку порушень вуглеводного обміну різного ступеня вираженості. Ці зміни у функціональній активності В-клітин підшлункової залози вимагають регулярного контролю глікемії у хворих на туберкульоз та своєчасної профілактики цукрового діабету. До того ж. це служить додатковим обґрунтуванням доцільності застосування фізіологічних доз інсуліну в комплексної терапії туберкульозу.
В цілому зниження рівнів тиреоїдних гормонів, їх дисбаланс, гіперкортизолемія і гиперинсулинизм найбільшою мірою досягають у хворих з важким перебігом туберкульозного процесу, з великими ураженнями легенів і вираженими симптомами туберкульозної інтоксикації.
Лабораторна діагностика туберкульозу
Мікробіологічні дослідження необхідні при виявленні хворих на туберкульоз, верифікації діагнозу, контроль і корекції хіміотерапії, оцінці результатів лікування, іншими словами, з моменту реєстрації хворого на туберкульоз до зняття його з обліку.
Все епідеміологічні програми і проекти засновані на оцінці кількості бактеріовиділювачів, що неможливо зробити без використання лабораторних методик виявлення мікобактерій туберкульозу. При обстеженні за зверненнями так званого неорганізованого населення відсоток бактеріовиділювачів досягає 70 і більше, що робить лабораторні методи досить ефективним засобом виявлення хворих на туберкульоз серед даної групи населення.
Традиційні мікробіологічні методи діагностики туберкульозу - бактеріоскопічне і культуральне дослідження. Сучасними методами вважають культивування мікобактерій туберкульозу в автоматизованих системах, постановку ПЛР. Однак всі ці методи обов'язково поєднують з класичними бактеріологічними методами.
Збір діагностичного матеріалу
Ефективність лабораторних досліджень в значній мірі залежить від якості діагностичного матеріалу. Дотримання правил збору, зберігання і транспортування діагностичного матеріалу і точне виконання алгоритму обстеження хворих безпосередньо впливає на результат і забезпечує біологічну безпеку.
Для дослідження на туберкульоз використовують різноманітний матеріал. У зв'язку з тим що туберкульоз легких- найпоширеніша форма туберкульозного ураження, основним матеріалом для дослідження вважають мокроту і інші види виділень трахеобронхіального дерева: виділення верхніх дихальних шляхів, отримане після аерозоль-інгаляцій: промивні води бронхів; Бронхоальвеолярний змиви; матеріал, одержуваний при бронхоскопії, транстрахеальной і внутрілёгочной біопсії: аспірат з бронхів, ларингеальний мазки, ексудати, мазки з ран та ін.
Ефективність досліджень зростає, якщо проводять контрольований збір матеріалу від хворого. Для цього виділяють спеціально обладнану кімнату або закуповують спеціальні кабіни. Збір матеріалу - небезпечна процедура, тому збирати матеріал для дослідження треба, дотримуючись правил інфекційної безпеки.
Матеріал для дослідження на мікобактерії туберкульозу збирають в стерильні флакони з щільно кришками, щоб запобігти зараженню навколишнього середовища і оберегти зібраний матеріал від забруднення.
Флакони для збору діагностичного матеріалу повинні відповідати наступним вимогам:
- повинні бути виготовлені з ударостійкого матеріалу;
- повинні легко плавитися при автоклавуванні;
- бути достатнього обсягу (40-50 мл):
- мати широкий отвір для збору мокротиння (діаметр не менше 30 мм);
- бути зручними в обігу, прозорими або напівпрозорими, щоб можна було оцінити кількість і якість зібраної проби, не відкриваючи кришку.
Для отримання оптимальних результатів дослідження необхідно дотримуватися таких умов:
- збір матеріалу проводити до початку хіміотерапії;
- матеріал для дослідження необхідно збирати до ранкового прийому пиши і лікарських препаратів;
- для дослідження бажано зібрати не менше 3 проб ранкової мокротиння. Збирають мокроту протягом 3 днів поспіль;
- зібраний матеріал необхідно якомога швидше доставити в лабораторію:
- в разі, коли доставити матеріал в лабораторію негайно неможливо, його зберігають у холодильнику при температурі повітря 4 ° С не більше 48 год;
- при перевезенні матеріалу необхідно особливо ретельно стежити за цілісністю флаконів.
Правильно зібрана мокрота має слизовий або слизисто-гнійний характер. Оптимальний обсяг досліджуваної порції мокротиння становить 3-5 мл.
Мокротиння збирають під наглядом медичного працівника. Особам, відповідальним за збір мокротиння, необхідно стежити за виконанням певних правил:
- потрібно пояснити хворому мети дослідження і необхідність відкашлювати НЕ слину або носоглоткову слиз, а вміст глибоких відділів дихальних шляхів. Цього можна домогтися в результаті продуктивного кашлю, що виникає після декількох (2-3) глибоких вдихів. Потрібно також попередити хворого, що він повинен попередньо прополоскати рот кип'яченою водою, для видалення основної частини вегетирующей в ротовій порожнині мікрофлори і залишків їжі, що ускладнюють дослідження мокротиння;
- бере участь в зборі мокротиння медичний працівник, крім халата і шапочки, повинен надіти маску, гумові рукавички і гумовий фартух;
- стоячи позаду хворого, йому рекомендують тримати флакон якомога ближче до губ і відразу ж відокремлювати в нього мокроту в міру її відкашлювання, при цьому необхідно передбачити, щоб потік повітря був спрямований в бік від медпрацівника:
- по завершенні збору мокротиння медичний працівник повинен ретельно закрити флакон кришкою і оцінити кількість і якість зібраної мокротиння. Потім флакон маркують і поміщають в спеціальний бікс для транспортування в лабораторію.
Якщо хворий не виділяє мокроту, то напередодні ввечері і рано вранці в день збору матеріалу потрібно дати йому відхаркувальний засіб: екстракт коренів алтеї лікарської (мукалтин), бромгексин, амброксол та ін. - або застосувати дратівливу інгаляцію, використовуючи обладнання, встановлене в кімнаті для збору мокротиння. Зібраний таким чином матеріал не підлягає консервації і повинен бути досліджений в день збору. Щоб уникнути його «вибракування» в лабораторії в напрямку слід зробити спеціальну позначку.
Якщо в даному закладі не проводять мікробіологічні дослідження, зібраний діагностичний матеріал повинен бути централізовано доставлений в лабораторію за умови обов'язкового збереження матеріалу в проміжках між доставками в холодильнику або із застосуванням консервантів. Доставляють матеріал в лабораторію в транспортувальних ящиках, які легко можна продезінфікувати. Кожна проба повинна бути забезпечена відповідною етикеткою, а вся партія - заповненим супровідним бланком.
Режими і кратність обстеження хворих
При первинному, так званому діагностичному, обстеженні хворого на туберкульоз необхідно протягом 2 або 3 днів досліджувати не менше 3 порцій мокротиння. зібраних під наглядом медичного персоналу, що підвищує результативність мікроскопії.
Первинний скринінг туберкульозу повинні здійснювати всі лікувально-діагностичні заклади системи охорони здоров'я. Останнім часом для підвищення ефективності первинного обстеження на базі клініко-діагностичних лабораторій організовані так звані центри мікроскопії, оснащені сучасними мікроскопами і обладнанням для забезпечення епідемічної безпеки.
У протитуберкульозних закладах використовують схему обстеження, що передбачає не менше ніж 3-кратне протягом 3 днів дослідження мокротиння або іншого діагностичного матеріалу. В процесі лікування мікробіологічні дослідження проводять регулярно не рідше 1 разу на місяць у фазі інтенсивної хіміотерапії. При переході до фази доліковування дослідження проводять рідше - з інтервалом в 2-3 міс, при цьому кратність дослідження знижують до двох.
Особливості збору діагностичного матеріалу при позалегеневий туберкульоз
Особливість патологічного матеріалу при позалегеневих формах туберкульозу - мала концентрація мікобактерій туберкульозу в ньому, що вимагає більш чутливих методів мікробіологічного дослідження, в першу чергу, методів посіву на живильне середовище.
При туберкульозі сечостатевої системи сеча - найбільш доступний матеріал дослідження. Забір сечі повинен проводитися спеціально навченої медичною сестрою.
Зовнішні статеві органи обмивають водою з милом або слабким розчином калію перманганату. Ретельно обробляють зовнішній отвір сечовипускального каналу. У стерильний флакон збирають середню порцію ранкової сечі: у чоловіків - природним шляхом, у жінок - за допомогою катетера. Сечу з ниркових мисок збирають в стерильні пробірки при катетеризації однієї або двох нирок, в останньому випадку - обов'язково окремо з кожної нирки. Невелика кількість цієї сечі центрифугують, осад досліджують.
У чоловіків сперму, пунктати яєчок, секрет простати піддають центрифугированию для отримання осаду. При будь-якої локалізації специфічного процесу в статевій сфері у чоловіків масаж передміхурової залози може сприяти виділенню секрету, що містить мікобактерії туберкульозу.
Менструальну кров у жінок збирають отсосом або за допомогою ковпачка Кафки. Отриманий матеріал звільняють від еритроцитів, відмиваючи його дистильованою водою з наступним центрифугуванням. Осад досліджують.
Виділення з шийного каналу матки збирають в будь-яку ємність або ковпачок Кафки, тобто бажано накопичити 1-2 мл патологічного матеріалу.
Матеріал, отриманий при оперативних втручаннях на нирках, статевих органах. при біопсіях, соскобах з ендометрія, гомогенизируют. Для цього його поміщають в стерильну ступку і ретельно подрібнюють стерильними ножицями. До отриманої суспензії додають стерильний річковий пісок в кількості, що дорівнює її масі, потім доливають 0,5-1.0 мл ізотонічного розчину натрію хлориду і все розтирають до утворення кашкоподібної маси з додаванням ізотонічного розчину натрію хлориду (4-5 мл). Потім масі дають відстоятися протягом 1-1,5 хв, надосадову рідину досліджують.
Туберкульоз кісток і суглобів. Пунктат (гній натічних абсцесів), отриманий стерильним шприцом, поміщають в стерильний посуд і відразу доставляють в лабораторію. Стерильною піпеткою, попередньо змоченою стерильним фізіологічним розчином натрію хлориду, забирають 2-5 мл гною, переносять його у флакон з намистом і додають ще 2-3 мл ізотонічного розчину натрію хлориду. Флакон закривають пробкою і струшують в шуттель-апараті протягом 8-10 хв. Гомогенізований суспензія досліджують.
При Свищева формах кістково-суглобового туберкульозу беруть гній з свища. Рясне виділення збирають безпосередньо в пробірку. У випадках мізерного виділення гною промивають свищевой хід стерильним фізіологічним розчином натрію хлориду, а промивні води, зібрані в пробірку, або шматочок тампона, просоченого гноєм, відправляють на дослідження.
Хірургічний матеріал, отриманий при оперативних втручаннях на кістках і суглобах, може складатися з гнійно-некротичних мас, грануляцій, рубцевої, кісткової тканини, тканини синовіальних оболонок та інших субстратів. Його обробку проводять, як при туберкульозі нирок.
Мікробіологічне дослідження синовіальної рідини в 3% розчині натрію цитрату (у співвідношенні 1: 1) для попередження згортання проводять безпосередньо після пункції.
Туберкульоз лімфатичних вузлів. Гній, витягнутий під час пункції лімфатичних вузлів, досліджують так само. як гній натічних абсцесів. Тканини лімфатичних вузлів, отримані при оперативних втручаннях, біопсіях, досліджують, як при інших формах туберкульозу.
Дослідження калових мас на мікобактерії туберкульозу проводять надзвичайно рідко в зв'язку з практично повною відсутністю позитивних результатів.
мікроскопія мікобактерій
Мікроскопія мокротиння - порівняно швидкий, простий і недорогий метод, який повинен бути використаний у всіх випадках при підозрі на туберкульоз. Крім того, це дослідження проводять для оцінки ефективності хіміотерапії і для констатації одужання або невдалого результату лікування при відсутності результатів культурального дослідження.
Використовують 2 методи мікроскопічного дослідження:
- метод прямої мікроскопії, коли мазок готують безпосередньо з діагностичного матеріалу;
- метод мікроскопії осаду, підготовленого з обробленого деконтамінанта-ми матеріалу для культурального дослідження.
Перший метод використовують в тих лабораторіях, де проводять тільки мікроскопічні дослідження (клініко-діагностичні лабораторії загальної лікувальної мережі).
Кращі результати мікроскопічного дослідження отримують при концентруванні діагностичного матеріалу (наприклад, центрифугуванням).
Щоб виявити мікобактерії туберкульозу з імовірністю 50% при проведенні мікроскопії, 1 мл мокротиння повинен містити більше 5000 мікробних клітин. Мокрота пацієнтів з легеневими формами туберкульозу зазвичай містить значну кількість кислотостійких бактерій, що дозволяє впевнено виявити їх при бактеріоскопії. Діагностичну чутливість цього методу можна підвищити, якщо дослідити кілька зразків мокротиння від одного пацієнта. Негативний результат бактеріоскопічного дослідження не виключає діагнозу туберкульозу, оскільки мокрота деяких пацієнтів містить менше мікобактерій, ніж можна виявити за допомогою мікроскопії. Погана підготовка мазків мокротиння також може бути причиною негативного результату бактеріоскопічного дослідження.
Найбільш поширений метод для виявлення кислотостійких мікобактерій в мазку - забарвлення за Цілем-Нельсену. Метод заснований на проникненні карболового фуксину в мікробну клітину через мембрану, що включає в себе восково-ліпідний шар, при одночасному впливі нагрівання і сильного протравлюючого дії фенолу. Подальше знебарвлення мазка 25% розчином сірчаної кислоти або 3% солянокислим спиртом призводить до знебарвлення всіх некіслотоустойчівих структур. Знебарвлені елементи мазка дофарбовують 0,3% розчином метиленового синього. Мікобактерії не сприймають звичайні анілінові барвники, в результаті чого кислотостійкі мікобактерії забарвлюються в малиново-червоний колір, а інші мікроби і клітинні елементи - в блакитний.
Для дослідження мазків, забарвлених за Цілем-Нельсену, використовують світловий бінокулярний мікроскоп з імерсійним об'єктивом (90 або 100-кратне збільшення) і окуляром з 7 або 10-кратним збільшенням. Досліджують 100 полів зору, що досить для виявлення в мазку поодиноких мікобактерій. У тому випадку, якщо результат такого дослідження негативний, для підтвердження рекомендують переглянути ще 200 полів зору. Реєструють результати, вказуючи кількість виявлених кислотостійких мікобактерій (КУМ).
Крім даної методики, застосовують забарвлення флюорохромами для люмінесцентної мікроскопії, що дозволяє досягти найкращих результатів. Застосування цього методу підвищує ефективність мікроскопії на 10-15%. При обробці мікобак-терий люмінесцентними барвниками (аурамін, родамін і ін.) Ці речовини також зв'язуються з воскоподобние структурами мікробної клітини. При опроміненні забарвлених клітин збудливим джерелом світла (певний спектр ультрафіолетового випромінювання) вони починають світитися оранжевим або яскраво-червоним світлом на чорному або темно-зеленому тлі. У зв'язку з високою яскравістю і контрастністю видимого зображення можна знизити загальне збільшення мікроскопа в 4-10 разів, ніж розширюється поле зору і зменшується час перегляду препарату. Поряд з цим за рахунок значно більшої глибини різкості можна підвищити комфортність дослідження.
При використанні флюоресцентной мікроскопії на перегляд тієї ж площі мазка витрачають значно менше часу, ніж при світловій мікроскопії мазків, забарвлених за Цілем-Нельсену. Якщо за робочий день мікроскопісту переглядає приблизно 20-25 таких мазків, то за допомогою флюоресцентної мікроскопії він може досліджувати за той же час більш 60-80 зразків. Досвідчені мікроскопісту знають, що забарвлення клітин сумішшю аурамін і родаміну є в деякому роді специфічної для кислотостійких мікобактерій, які в цьому випадку мають вигляд золотистих паличок. Сапрофіти фарбуються в зелений колір.
Інша важлива перевага методу флюоресцентної мікроскопії - можливість виявляти змінені мікобактерії, що втратили під впливом ряду несприятливих факторів, зокрема інтенсивної хіміотерапії, властивість кіслотоусотойчівості і не виявляються в зв'язку з цим при фарбуванні за Цілем-Нельсену.
До недоліків методу флюоресцентної мікроскопії відносять порівняно високу вартість мікроскопа і його експлуатації. Однак в централізованих або інших великих лабораторіях, де навантаження перевищує норму 3 лаборантів, які працюють з трьома звичайними мікроскопами, дешевше використовувати замість цього один флуоресцентний мікроскоп.
Бактеріоскопічні методи мають досить високу специфічність (89-100%). Близько 97% позитивних результатів, отриманих будь-яким методом мікроскопії, однозначно підтверджуються результатами посіву.
Необхідно відзначити, що при мікроскопічному дослідженні мазка патологічного матеріалу можна визначити видову приналежність виявлених кислотостійких мікобактерій. Метод мікроскопії дозволяє дати висновок лише про наявність чи відсутність в препараті кислотостійких мікроорганізмів, що пояснюється існуванням в природі великого числа морфологічно подібних з мікобактеріями туберкульозного комплексу нетуберкульозних кислотостійких мікроорганізмів.
Оцінку результатів мікроскопії виробляють в напівкількісних одиницях.
Для того щоб можна було порівнювати результати різних методів мікроскопії, вводять емпіричні коефіцієнти. Наприклад, щоб зіставити результати дослідження мазка, пофарбованого флуоресцентними барвниками, з даними дослідження світлової мікроскопії (1000-кратне збільшення), необхідно розділити кількість кислотостійких мікобактерій, виявлених за допомогою люмінесцентного мікроскопа, на відповідний коефіцієнт при 250-кратному збільшенні мікроскопа - на 10, при 450-кратному - на 4, при 630-кратному - на 2.
Особливості мікроскопії при позалегеневий туберкульоз
Здійснюють пряму мікроскопію, а також мікроскопію мазків, приготовлених після збагачення з подальшим забарвленням за Цілем-Нельсену або люмінесцентними барвниками. Пряма мікроскопія мазків малоефективна в зв'язку з низькою концентрацією мікобактерій в матеріалі, а тому раціональніше використовувати методи збагачення. Найбільш ефективно центрифугування. Якщо біологічний матеріал в'язкий, застосовують центрифугування з одночасною гомогенизацией і розрідженням матеріалу, яке проводять за допомогою високооборотних центрифуг з силою центрифугування 3000 g і розчинів гіпохлориту. Інші методи збагачення, наприклад мікрофлотацією, в даний час не використовують через утворення біологічно небезпечних аерозолів.
Культуральний метод діагностики туберкульозу
Метод посіву, або культуральний метод, відрізняється більшою чутливістю, ніж мікроскопія мазків, і має перед останнім ряд переваг. Він дозволяє виявляти кілька десятків життєздатних мікобактерій в досліджуваному матеріалі і має велику діагностичну цінність. Це особливо важливо при дослідженні матеріалу від вперше виявлених або лікувалися хворих, що виділяють невелику кількість мікобактерій.
У порівнянні з мікроскопією, культуральне дослідження дозволяє збільшити число виявлених хворих на туберкульоз більше ніж на 15-25%, а також верифікувати туберкульоз в більш ранніх стадіях, Коли захворювання ще добре піддається лікуванню. Дуже важливою перевагою культурального дослідження вважають можливість отримання культури збудника, яка може бути ідентифікована і вивчена щодо лікарської чутливості, вірулентності та інших біологічних властивостей.
До недоліків методів культивування слід віднести їх тривалість (термін очікування матеріалів досягає 10 тижнів). більш високу вартість, складність обробки діагностичного матеріалу.
Принципи передпосівної обробки діагностичного матеріалу
Звичайні мікробіологічні методики не можуть бути використані при проведенні досліджень на туберкульоз. Це пов'язано з тим. що ростуть мікобактерії туберкульозу дуже повільно, а більшість проб клінічного матеріалу містить швидкозростаючі гноєродниє і гнильні мікроорганізми, гриби. Їх бурхливий ріст на багатих живильних середовищах заважає розвитку мікобактерій і не дозволяє виділити збудника туберкульозу, тому перед посівом діагностичний матеріал обов'язково піддають попередній обробці. Крім того, мікобактерії, що виділяються з дихальних шляхів хворого, як правило, оточені великою кількістю слизу, що утрудняє їх концентрування. У зв'язку з цим перед посівом мокротиння та інших подібних матеріалів необхідно їх розрідження, деконтамінації.
Все детергенти і деконтамінанти мають більш-менш вираженим токсичною дією на мікобактерії. В результаті обробки може гинути до 90% мікобактерій. Щоб зберегти достатню частину мікобактеріальній популяції, необхідно використовувати щадні методи обробки, що дозволяють, з одного боку, придушити швидкозростаючі гноєродниє і гнильні мікроорганізми, а з іншого - максимально зберегти життєздатність присутніх в матеріалі мікобактерій.
Залежно від матеріалу, ступеня його гомогенності і забрудненості для передпосівної обробки використовують різні деконтамінанти: для мокротиння - розчин гідроксиду натрію 4%, розчини тризаміщені фосфорнокислого натрію 10%, бензалкониума хлориду тринатрий фосфату, NALC-NaOH (N-ацетил-L-цістеін- гідроксид натрію) з кінцевою концентрацією NaOH 1%, для сечі та інших рідких матеріалів - розчин сірчаної кислоти 3%, для забруднених проб, що містять жири матеріалів - розчин щавлевої кислоти до 5%. Крім того, в деяких випадках використовують ферменти, поверхнево-активні речовини (детергенти). Застосування твін і деяких інших детергентів супроводжується меншою загибеллю мікобактеріальних клітин (виживають 40-50%). проте використовувати їх можна тільки для рідких матеріалів. Найбільшого поширення в світі отримав NALC-NaOH. випускається в наборах. Цей метод дозволяє виділяти більше 85% популяції клітин мікобактерій. Деконтамінації тканесодержащіх твердих матеріалів важче, оскільки вгадати ступінь дисперсності матеріалу в процесі гомогенізації складно. Наприклад, обробка біоптатів лімфатичних вузлів нерідко супроводжується підвищеною частотою контамінації сторонньої флорою. В цьому випадку можна використовувати 1% етоній.
Негомогенний матеріал гомогенізують за допомогою скляних бус в присутності деконтамінантов. Рідкі матеріали попередньо центрифугують і обробці піддають тільки осад.
Техніка посіву та інкубації
Після попередньої обробки матеріал центрифугують, за рахунок цього осаджують мікобактерії і підвищують їх зміст в осаді ( «збагачення осаду»). Отриманий осад піддають нейтралізації і засівають їм (інокуліруют) поверхню щільних поживних середовищ або пробірки з рідкими (напіврідкими) середовищами. З решти осаду готують мазки для мікроскопічного дослідження. Техніка посіву повинна запобігати крос-контамінації діагностичного матеріалу.
Для достовірної клінічної інтерпретації результатів мікробіологічного дослідження необхідно дотримуватися такого правила: мікроскопічне і культуральне дослідження потрібно проводити паралельно з однією і тією ж проби діагностичного матеріалу.
Інокульовані пробірки поміщають в термостат при 37 o С на 2 добу в горизонтальному положенні. Це забезпечує більш рівномірне всмоктування матеріалу в живильне середовище. Через 2 доби пробірки переводять у вертикальне положення і герметично закривають гумовими або силіконовими пробками, щоб уникнути підсихання засіяних середовищ.
Посіви витримують в термостаті при 37 ° С протягом 10-12 тижнів при регулярному щотижневому перегляді. При кожному контрольному перегляді реєструються наступні параметри:
- термін візуально спостережуваного з дня посіву зростання;
- інтенсивність росту (число КУО);
- забруднення посіву сторонньої мікробної флорою або грибами (такі пробірки видаляють);
- відсутність видимого росту. Пробірки залишають в термостаті до наступного перегляду.
живильні середовища
Для культивування мікобактерій використовують різні поживні середовища; щільні, напіврідкі, рідкі. Однак жодна з відомих поживних середовищ не володіє властивостями, що забезпечують зростання всіх мікобактеріальних клітин. У зв'язку з цим для підвищення результативності рекомендують застосовувати одночасно 2-3 поживні середовища різного складу.
Як стандартна середовища для первинного виділення збудника туберкульозу і визначення його лікарської чутливості ВООЗ рекомендує середу Левенштейна-Йенсена. Це щільна яєчна среда, на якій ріст мікобактерій отримують на 20-25-й день після посіву бактериоскопически позитивного матеріалу. Посіви бактериоскопически негативного матеріалу вимагають більш тривалого періоду інкубації (до 10-12 тижнів).
У нашій країні широкого поширення набула запропонована Е.Р. Фіном яєчного середовища Фінн-II. Вона відрізняється тим, що замість L-аспарагіну в ній використовують глутамат натрію, який запускає інші шляхи синтезу амінокислот мікобактерій. Зростання з'являється на цьому середовищі дещо раніше, а частота виділення мікобактерій на 6-8% вище, ніж на середовищі Левенштейна-Йенсена.
Для підвищення ефективності бактеріологічної діагностики позалегеневого туберкульозу доцільно включати в комплекс поживних середовищ модифіковані середовища Фінн-II. Для прискорення зростання в живильне середовище Фінн-II додатково вводять натрій тиогликолат 0,05%, що знижує концентрацію кисню. Для захисту ферментних систем мікобактерій від токсичних продуктів перекисного окислення ліпідів в живильне середовище Фінн-II вводять антиоксидант α-токоферолу ацетат в концентрації 0,001 мкг / мл. Посів діагностичного матеріалу виробляють за стандартною методикою.
У протитуберкульозних лабораторіях Росії використовують і інші модифікації щільних поживних середовищ; запропоновану Г.Г. Мордовським живильне середовище «Нова», розроблені В.А. Анікіна поживні середовища А-6 і А-9 і ін.
У зв'язку з тим що в процесі хіміотерапії відбувається пошкодження різних метаболічних систем мікробної клітини, частина мікобактеріальній популяції втрачає здатність нормально розвиватися на звичайних поживних середовищах і вимагає осмотически збалансованих (напіврідких або рідких) поживних середовищ.
Оцінка і облік результатів посіву діагностичного матеріалу
Деякі штами і види мікобактерій ростуть повільно, зростання може з'являтися навіть до 90-го дня. Число таких культур невелика, але це змушує витримувати посіви в термостаті протягом 2,5-3 міс.
Вірулентні культури мікобактерій туберкульозу зазвичай ростуть на щільних яєчних середовищах в вигляді R-форм колоній різної величини і виду. Колонії сухі, зморшкуваті, кольору слонової кістки, злегка пігментовані. На інших середовищах колонії мікобактерій туберкульозу можуть бути більш вологими. Після курсу хіміотерапії або в процесі лікування можуть виділятися гладкі колонії з вологим ростом (S-форми).
При виділенні культур використовують комплекс спеціальних досліджень, що дозволяють відрізнити мікобактерії туберкульозу від нетуберкульозних мікобактерій і кислотостійких сапрофітів.
Позитивна відповідь дають після обов'язкового мікроскопічного дослідження пофарбованого за Цілем-Нельсену мазка з вирослих колоній. У разі зростання мікобактерій в мазках виявляють яскраво-червоні палички, що лежать поодиноко або групами, що утворюють скупчення у вигляді повсті або кіс. У молодих культурах, особливо виділених від тривало лікувалися хіміопрепаратами хворих, мікобактерії відрізняються вираженим поліморфізмом, аж до наявності поряд з паличкоподібними формами коротких, майже коккоподібних або ж подовжених варіантів, що нагадують міцелій грибів.
Інтенсивність росту мікобактерій позначають за наступною схемою: (+) - 1-20 КУО в пробірці (мізерне бактеріовиділення); (++) - 20-100 КУО в пробірці (помірне бактеріовиділення); (+++) -\u003e 100 КУО в пробірці (рясне бактеріовиділення). При лабораторній діагностиці туберкульозу недостатньо дати відповідь, ющий, виявлені чи ні тим чи іншим методом мікобактерії. мати детальне уявлення про обсяг і характер мікобактеріальній популяції, її склад і властивості. Саме ці дані дозволяють правильно інтерпретувати стан процесу, планувати тактику і своєчасно коригувати лікування.
В останніми роками для прискорення росту мікобактерій запропоновані поживні середовища на агаровой основі з різними ростовими добавками і застосуванням спеціальної газової суміші. Для отримання зростання мікобактерій на цих середовищах при культивуванні створюють атмосферу з підвищеним вмістом вуглекислого газу (4-7%). З цією метою використовують спеціальні СО 2 -інкубатори. Однак найбільший розвиток отримали автоматизовані системи культивування мікобактерій: MGIT-BACTEC-960 і MB / Bact.
Одна з таких систем - система MGIT (mycobacteria growth indicating tube), яка відноситься до розробок високих технологій і призначена для прискореної бактеріологічної діагностики туберкульозу та визначення чутливості мікобактерій до препаратів першого ряду і деяких препаратів другого ряду. MGIT орієнтована на використання її в складі приладу ВАСТЕС-960. Культивують мікроорганізми в спеціальних пробірках з рідким живильним середовищем на основі модифікованої середовища Middlebrook-7Н9. Для стимуляції росту мікобактерій і пригнічення росту сторонньої мікрофлори використовуються добавки зростання MGIT Growth Supplement і суміш антибактеріальних препаратів PANTA.
Реєстрацію зростання мікроорганізмів здійснюють оптично. В її основі лежить флюоресценція, що виникає при споживанні кисню мікобактерія-ми в процесі росту. Киснево флюорохромних барвник міститься на дні спеціальної пробірки і покритий шаром силікону. Розмноження мікобактерій призводить до зменшення кількості кисню в пробірці і зниження його концентрації, що викликає посилення флюоресценції, яка стає видимою при опроміненні пробірки ультрафіолетовим світлом і автоматично реєструється фотодатчиками, вбудованими в прилад ВАСТЕС-960. Інтенсивність світіння реєструють в одиницях зростання (GU- growth units). Дані зростання заносяться в комп'ютер, де їх можна зберегти, автоматично. Комп'ютерний аналіз кривих зростання може дати інформацію про наявність різних пулів мікобактерій, в тому числі нетуберкульозних, а також допомагає оцінити ростові властивості мікобактерій.
В результаті впровадження таких систем час появи росту мікобактерій значно скоротилося, складаючи в середньому 11 днів на ВАСТЕС-960 і 19 днів на MB / Bact проти 33 днів на стандартній щільного поживного середовища. Необхідно відзначити, що ці системи вимагають високої кваліфікації персоналу. Посів матеріалу на рідкі середовища обов'язково супроводжують посівом на середу Левенштейна-Йенсена, що грає роль дублера в тих випадках, коли на інших середовищах мікобактерії туберкульозу не дають зростання.
Визначення лікарської чутливості мікобактерій
Визначення спектру і ступеня чутливості мікобактерій до протитуберкульозних препаратів має важливе клінічне значення, а також для епідеміологічної оцінки поширення туберкульозу з лікарською стійкістю. Крім того, моніторинг лікарської стійкості дозволяє оцінювати ефективність протитуберкульозної програми в цілому, будучи інтегральним показником роботи всіх складових протитуберкульозних заходів.
Кратність і терміни визначення лікарської чутливості:
- до початку лікування одноразово для визначення стратегії і тактики лікування:
- при ізоляції від хворого культур з різного матеріалу (мокротиння, БАЛ, сеча, ексудати, ліквор і ін.) досліджуються всі виділені штами:
- в кінці інтенсивної фази лікування при відсутності клініко-рентгенологічної динаміки:
- при необхідності зміни схеми лікування в разі:
- відсутності негативации мокротиння;
- повторного виділення культури після негативации мокротиння;
- різкого збільшення кількості КУМ в мазку після початкового зниження. Добре відомо, що з матеріалу від хворого на туберкульоз виділяють неоднорідні по лікарської чутливості штами мікобактерій туберкульозу. Чутливість штамів до протитуберкульозних препаратів може відрізнятися по спектру препаратів, ступеня, частоті і швидкості появи стійкості.
Ступінь лікарської стійкості мікобактерій туберкульозу визначають відповідно до встановлених критеріїв, які орієнтовані на клінічну значимість стійкості і залежать від протитуберкульозної активності препарату, його фармакокінетики, концентрації в осередку ураження. величини максимальної терапевтичної дози та інше.
Визначення лікарської чутливості мікобактерій в даний час проводять мікробіологічними методами:
- абсолютних концентрацій (метод розведень на щільному або рідкої поживних середовищах),
- пропорцій,
- коефіцієнта резистентності.
Зазвичай стійкість проявляється у вигляді візуально спостережуваного зростання колоній мікобактерій туберкульозу, однак існують методики, що індукують зростання в ранніх стадіях поділу клітин мікобактерій у вигляді кольорових реакцій. Ці методи скорочують час проведення тесту з 3-4 до 2 тижнів.
Як уніфікованого в Росії набув поширення рекомендований Комітетом з хіміотерапії ВООЗ метод абсолютних концентрацій, який з методичної точки зору є найпростішим, проте вимагає високої стандартизації і точності виконання лабораторних процедур. Тест на лікарську чутливість складається з набору пробірок з живильним середовищем, модифікованої протитуберкульозними препаратами. Набір складається з 2-3 пробірок з різними концентраціями кожного з використовуваних препаратів, однієї контрольної пробірки з середовищем без препарату і однієї пробірки, що містить 1000 мкг / мл сали-ціловокіслого натрію або 500 мкг / мл паранітробензойной кислоти для виявлення росту нетуберкульозних мікобактерій.
Для приготування набору середовищ з препаратами використовують модифіковану середу Левенштейна-Йенсена (без крохмалю), яку розливають в колби. У кожну з колб додають певний обсяг відповідного розведення протитуберкульозного препарату. Вміст колб ретельно перемішують, розливають у пробірки і згортають в похилому положенні протягом 40 хв при температурі 85 ° С. Згортання середовища рекомендують проводити в електросвёртивателе з автоматичним регулюванням температури. Середа з протитуберкульозними препаратами
1-го ряду може зберігатися в холодильнику при 2-4 ° С протягом 1 міс, з препаратами 2-го ряду - не більше 2 тижнів. Зберігання середовищ з препаратами при кімнатній температурі неприпустимо. При приготуванні розчинів протитуберкульозних препаратів враховують їх активність, розраховуючи концентрацію з поправкою на молекулярну масу неспецифічної частини препарату, чистоту і т.д. Для визначення лікарської чутливості використовують тільки хімічно чисті субстанції.
Принцип методу полягає у визначенні концентрації протитуберкульозного препарату, яка пригнічує ріст значної частини популяції мікобактерій. При правильному виконанні цей метод має хорошу достовірність.
Перед постановкою тесту необхідно переконатися, що виділена культура мікобактерій туберкульозу не має сторонньої мікрофлори. З культури мікобактерій в 0,9% розчині натрію хлориду готують однорідну суспензію, яка містить 500 млн мікробних тіл в 1 мл (оптичний стандарт каламутності 5 одиниць). Отриману суспензію розводять 0,9% розчином натрію хлориду (1:10) і вносять по 0,2 мл суспензії в кожну пробірку набору поживних середовищ. Засіяні пробірки поміщають в термостат при 37 ° С і витримують в горизонтальному положенні протягом 2-3 діб, щоб скошена поверхню живильного середовища була рівномірно інокульована суспензією мікобактерій туберкульозу. Потім пробірки переводять у вертикальне положення і інкубують протягом 3-4 тижнів. Облік результатів проводять через 3-4 тижні.
Оскільки терміни виділення збудника з клінічного матеріалу на поживних середовищах становлять не менше 1-1,5 міс, результати визначення лікарської чутливості зазначеним методом можна отримати не раніше ніж через 2-2,5 міс після посіву матеріалу. У цьому полягає один з основних недоліків методу.
Інтерпретують результати визначення лікарської чутливості мікобактерій на основі певних критеріїв. На щільних середовищах культура вважається чутливою до тієї концентрації препарату, яка міститься в середовищі, якщо число колоній мікобактерій, які виросли на даній пробірці з препаратом, не перевищує 20 при рясному рості на контрольній пробірці без препаратів. Тільки при наявності більше 20 колоній культура розцінюється як стійка до даної концентрації. На практиці при отриманні результатів зростання в дослідних пробірках, близьких до 20 КУО. необхідно сповістити клінічний підрозділ, що чутливість або стійкість в цьому випадку носить прикордонний характер, так як іноді це може пояснити нечітку динаміку клінічних показників.
Для різних препаратів встановлена певна концентрація, при якій спостерігають розмноження критичної частки мікобактеріальній популяції. Ці концентрації звуться «критичні». В якості критерію стійкості використовують величину зростання популяції мікобактерій на поживному середовищі з препаратом у критичній концентрації.
У вітчизняній фтизіатричної практиці при визначенні лікарської стійкості не обмежуються визначенням тільки критичних концентрацій. Це пов'язано з тим. що розширене визначення рівня лікарської стійкості збудника дозволяє клініцисту більш правильно сформувати тактику хіміотерапії, використовуючи знання про посилює дію комбінацій лікарських препаратів, передбачити перехресну стійкість або застосувати більш ефективні препарати використовуваної групи протитуберкульозних препаратів.
Метод абсолютних концентрацій найбільш простий, однак і найбільш чутливий до допускаються помилок при його виконанні. Більш достовірним, особливо при визначенні чутливості до препаратів 2-го ряду, і поширеним поза Росією є метод пропорцій. У ньому враховані недоліки методу абсолютних концентрацій, однак у виконанні він більш трудомісткий.
Метод дуже схожий на метод абсолютних концентрацій. Приготування тестових пробірок з лікарськими препаратами виробляють так само. як при методі абсолютних концентрацій. Однак посівна доза суспензії мікобактерій туберкульозу знижена в 10 разів. що нівелює частоту спонтанної стійкості деяких штамів мікобактерій туберкульозу до таких препаратів, як Етамбутол, протіонамід, капреоміцин. В якості контрольних використовують 2 або 3 пробірки з посівною дозою, що дорівнює в тестованих пробірках, послідовно розведених в 10 і 100 разів. Критерієм стійкості служить частка візуально спостережуваного зростання мікобактерій туберкульозу. Для препаратів 1-го ряду критерієм стійкості служить перевищення зростання 1% від вихідної популяції, для препаратів 2-го ряду - зростання 1 або більше 10% від початкової, в залежності від обраної критичної концентрації.
У 1997 р робоча група ВООЗ і Міжнародного протитуберкульозного союзу з виявлення протитуберкульозної лікарської стійкості внесла корективи в ці критерії, запропонувавши вважати стійкими мікобактерії, які виростають на щільною яєчної середовищі Левенштейна-Йенсена при наступних концентраціях:
- дигідрострептоміцин - 4 мкг / мл;
- ізоніазид - 0,2 мкг / мл:
- рифампіцин - 40 мкг / мл:
- Етамбутол - 2 мкг / мл.
У 2001 р критичні концентрації були запропоновані для наступних препаратів 2-го ряду (для критичної пропорції в 1%):
- капреоміцин - 40 мкг / мл;
- протионамид - 40 мкг / мл;
- канаміцин - 30 мкг / мл;
- виомицин - 30 мкг / мл;
- циклосерин - 40 мкг / мл;
- аміносаліцилова кислота - 0,5 мкг / мл;
- офлоксацин - 2 мкг / мл.
Результати зростання оцінюють через 4 тижні як попередній і через 6 тижнів культивування - як остаточний.
Для визначення лікарської чутливості до піразинаміду, який широко використовують в сучасній хіміотерапії туберкульозу, рекомендована критична концентрація становить 200 мкг / мл. Однак до сих пір немає загальноприйнятого методу визначення лікарської стійкості до цього препарату на твердих поживних середовищах, оскільки його антибактеріальна активність проявляється тільки в кислому середовищі (pH
Щоб оцінити якість результатів визначення лікарської чутливості мікобактерій, рекомендовано кожну нову партію середовища Левенштейна-Йенсена контролювати паралельним визначенням чутливості стандартного музейного штаму H37Rv. Крім того, існують певні мікробіологічні критерії, які необхідно витримувати, щоб методики давали добре відтворений і правильно інтерпретована результат. До таких можна віднести життєздатність культури мікобактерій туберкульозу, правила отримання гомогенної суспензії і суспензії, правила відбору культур мікобактерій туберкульозу, репрезентативність відібраної бактеріальної маси. Достовірність визначення лікарської стійкості знижується при надзвичайно убогому бактеріовиділення.
Останнім часом перспективним визнаний метод визначення лікарської чутливості за допомогою автоматизованих систем. Найбільш досконалим в цій області є розробки на основі ВАСТЕС MGIT-960. В цьому випадку лікарську чутливість мікобактерій туберкульозу визначають на основі модифікованого методу пропорцій. У процесі визначення відбувається порівняння швидкості росту мікобактерій туберкульозу в контрольній пробірці і в пробірках з лікарськими препаратами. Для визначення чутливості до стрептоміцину, ізоніазиду, рифів-піціну і етамбутолу використовують збагачують добавки і антибіотики, що входять в набір SIRE kit. Для визначення чутливості до піразинаміду використовують набір PZA kit. В ході виконання тесту суспензією мікобактерій туберкульозу інокуліруют тестові пробірки з лікарськими препаратами, а також контрольні пробірки з розведенням суспензії в 100 разів для всіх препаратів, за винятком пиразинамида, де розведення суспензії становить 10 разів. Критерієм стійкості служить індикатор зростання мікобактерій величиною в 100 GU при досягненні зростання в контрольній пробірці 400 GU (див. «Культуральні методи виділення мікобактерій»). Облік та інтерпретація результатів ведуться автоматично і задаються вводиться або обраної програми.
Як критичних концентрацій використовують фінальні концентрації в тестовій пробірці з рідким живильним середовищем. В даний час розроблені критичні концентрації як до препаратів 1-го ряду, так і до деяких препаратів 2-го ряду. Необхідно відзначити, що визначення чутливості мікобактерій туберкульозу до Циклосерин і аміносаліцилової кислоти виконують тільки на яєчних поживних середовищах.
Детально розроблений протокол роботи по описаній системі дозволяє проводити дослідження лікарської чутливості як на виділеній культурі (з щільним ПС), так і з використанням первинного зростання мікобактерії в MGIT-пробірці. Останній варіант істотно скорочує час проведення культуральних досліджень, дозволяючи отримати повні результати про культуру мікобактерій туберкульозу (включаючи відомості про лікарської чутливості) вже через 3 тижні з моменту збору матеріалу, в той час як традиційним методом це вдається отримати лише до 3-го місяця. Вчасно отримані результати, коли хворий знаходиться в інтенсивній фазі лікування, можуть компенсувати відносну дорожнечу досліджень.
диференціація мікобактерій
З урахуванням того, що використовувані поживні середовища не є строго селективними. подальшу диференціацію виділених мікобактерій визнають обов'язковою. Необхідність диференціації мікобактерій зумовлена рядом особливостей патологічних процесів, викликаних представниками роду: різним перебігом і результатом туберкульозу та микобактериозов, наявністю природного лікарської резистентності до деяких протитуберкульозних препаратів.
Визнано, що первинну ідентифікацію мікобактерій комплексу М. tuberculosis від нетуберкульозних мікобактерій здійснюють за такими характеристиками: швидкість росту на щільних поживних середовищах, пігментообразованія, морфологія колоній, наявність кислотоустойчивости і температурний оптимум росту.
На жаль, не існує якогось одного лабораторного методу, що дозволяє з достовірністю відрізнити мікобактерії комплексу М. tuberculosis від інших кислотостійких мікобактерій, проте поєднання вищеописаних ознак з результатами ряду наведених нижче біохімічних тестів дозволяє провести ідентифікацію мікобактерій комплексу М. tuberculosis з ймовірністю до 95%.
Для диференціації мікобактерій комплексу М. tuberculosis (М. tuberculosis, М. bovis, М. bovisBCG, М. africanum, М. microti, М. canettii та інших) від повільно зростаючих нетуберкульозних мікобактерій застосовують основні біохімічні тести, що виявляють наявність таких ознак:
- здатності продукувати нікотинову кислоту (ніаціновий тест):
- нітратредуктазной активності;
- термостабільної каталази;
- зростання на середовищі з натрієм саліціловокіслий (1 мг / мл).
В якості додаткових можна використовувати також тести зростання на середовищі, що містить 500 мкг / мл паранітробензойной кислоти або 5% хлориду натрію.
Багато бактеріологічні лабораторії ідентифікують ці мікроорганізми лише на рівні комплексу, що обумовлено обмеженими можливостями лабораторій і методичними можливостями фахівців.
У більшості ж випадків на практиці для диференціації М. tuberculosis і М. bovis буває досить наступних тестів: ніацінового, на наявність нітратредуктази, на наявність піразінамідази і реєстрації зростання на середовищі, що містить 2 мкг / мл гидразида тиофен-2-карбоксилової кислоти. При цьому враховують, що мікобактерії комплексу М. tuberculosis характеризуються наступною сукупністю ознак:
- повільним зростанням (більше 3 тижнів);
- температурою зростання в межах 35-37 o С;
- відсутністю пігментообразованія (колір слонової кістки);
- вираженою кислотоустойчивой забарвленням;
- позитивним ніаціновим тестом;
- позитивним нітратредуктазним тестом;
- відсутністю термостабільної каталази (68 o С).
- відсутністю зростання на середовищі Левенштейна-Йенсена, що містить:
- 1000 мкг / мл натрію саліціловокіслий,
- 500 мкг / мл паранітробензойной кислоти,
- 5% хлориду натрію:
- зростанням в присутності 1-5 мкг / мл тиофен-2-карбоксилової кислоти.
Актуальність диференціації виділених мікобактерій буде помітно зростати з ростом частоти реєстрації випадків ВІЛ / СНІДу, асоційованих з туберкульозом або микобактериозом. В даний час немає абсолютної впевненості готовності практичних регіональних лабораторій коректно виконувати даний обсяг робіт.
Імунологічна діагностика туберкульозу
Існує цілий ряд універсальних феноменів, препаратів та імунологічних тестів, які спочатку були виявлені саме при туберкульозі або на моделі імунної відповіді на мікобактерії. До них відносять БЦЖ і туберкулін, такий феномен, як шкірна ГЗТ (туберкулінові проби - реакції Пірке і Манту), реакцію на підшкірне введення туберкуліну сенсибілізованим тваринам (феномен Коха). Одні з перших антитіла при інфекційному захворюванні були також виявлені при туберкульозі. Зрозуміло, чим глибше розуміння механізмів протитуберкульозного імунітету і їх генетичного контролю, тим ширше може бути використання імунологічних методів і препаратів, що впливають на імунітет, для вирішення практичних проблем фтизіатрії.
Найважливішою і складною практичною проблемою в даний час вважають виявлення туберкульозу в процесі масового скринінгу населення. Однак, незважаючи на численні повідомлення про «успіхи» (на обмеженому матеріалі), немає відповідного для цих цілей імунологічного методу (відтвореного в «будь-яких руках») і препарату.
Імунологічні методи, зокрема серологічні дослідження (визначення антигенів, антитіл) і туберкулінопровокаціонние проби, досить широко використовуються в клінічній практиці.
На першому місці серед імунологічних досліджень, що застосовуються при диференціальної діагностики, знаходяться серологічні методи - визначення антигенів і антитіл в різних середовищах організму.
Специфічність визначення антитіл до мікобактерій туберкульозу залежить від використовуваних при імунному аналізі антигенів. Запропоновано значну кількість антигенів, найперший з яких - туберкулін ППД:
- ППД та інші комплексні препарати з культуральної рідини;
- ультразвукової дезінтеграту;
- трітоновий екстракт і інші комплексні препарати клітинних стінок;
- 5-антиген (Daniel);
- 60-антиген (Coccito);
- ліпоарабіноманнан;
- корд-фактор (трегалоза-6,6-ді-міколат);
- фенольний і інші гліколіпіди;
- ліпополісахариди;
- фібронектінсвязивающій антиген;
- білки (найчастіше рекомбінантні); 81,65,38,34,30,19,18,16,15.12 КДА і ін.
В результаті багаторічних досліджень російських і зарубіжних вчених були виявлені основні закономірності антителообразования і ефективності серологічної діагностики туберкульозу: чим більш комплексний антиген, тим вище чутливість і нижче специфічність тестів. специфічність в різних країнах різниться в залежності від інфікованості населення М. tuberculosis і нетуберкульозних мікобактеріями, від проведення вакцинації БЦЖ та ін. У дітей інформативність серодиагностики нижче, ніж у дорослих. При первинному туберкульозі (частіше діти) більш інформативно визначення IgM. при вторинному - IgG. У ВІЛ-ннфіцірованних інформативність серодиагностики при визначенні антитіл знижується. Ефективність визначення антитіл залежить від ряду «клінічних моментів»: активності процесу (наявності або відсутності «виділення» мікобактерій, наявності порожнин розпаду, ступеня інфільтрації), поширеності процесу, тривалості його перебігу.
Чутливість методу імуноферментного аналізу (ІФА) становить близько 70%. Недостатня ефективність дослідження пов'язана з його низькою специфічністю. Раніше розглядали можливості застосування серологічного скринінгу в групах високого ризику, зокрема серед осіб з посттуберкулёзнимі змінами в легенях.
Для підвищення специфічності ІФА продовжують пошуки більш специфічних антигенів, в тому числі одержуваних генно-інженерних шляхом: ESAT-6 і ін. (Див. Вище). Застосування строго специфічних антигенів (38 кДа, ESAT) підвищує специфічність. але значно зменшує чутливість аналізу. Поряд з ІФА (експериментальні лабораторні тест-системи. Наприклад Pathozyme ELISA kit) запропоновані також набори Імунохроматографічний з латеральної фільтрацією (Mycodot), а також інші подібні тести (дот-аналіз на мембрані) з візуальною оцінкою результату дослідження. При проведенні цих тестів аналіз проходить протягом 10-30 хв; вони не вимагають спеціального обладнання, вимагають візуальної оцінки результатів, що пов'язано з відомою суб'єктивністю. Зазначені методи мають приблизно ті ж характеристики чутливості і специфічності (70% і 90-93% відповідно), що і традиційний ІФА.
Застосування методів імунного аналізу має певне значення в якості додаткового, який обліковується в комплексі використовуваних методів, при диференціальної діагностики туберкульозу, особливо при діагностиці його позалегеневих форм. Найбільшу ефективність метод ІФА має в діагностиці туберкульозного менінгіту при дослідженні спинномозкової рідини. У цьому випадку чутливість аналізу становить 80-85%, а специфічність 97-98%. Є відомості про ефективність визначення антитіл до мікобактерій туберкульозу в слізної рідини при діагностиці туберкульозного увеїту.
Індукція синтезу гамма-інтерферону in vitro
Гамма-інтерферон (ІФН-γ) - фактор специфічного імунного захисту, що реалізується за допомогою активування ферментних систем макрофагів. Індукцію синтезу ІФН-γ сенсибілізованими Т-лімфоцитами викликає їх взаємодія з антигенами мікобактерій.
Як антигенів використовують як туберкулін ППД. так і специфічні антигени, отримані генно-інженерним шляхом, зокрема антигени ESAT-6 (ранній секретується антиген з молекулярною масою 6 кДа) і CFP-10 (білок культурального фільтрату, 10 кДа). Генно-інженерні або рекомбінантні антигени відсутні в клітинах вакцини БЦЖ та інших мікобактерій. При використанні туберкуліну результати тесту індукції ІФН-γ можна порівняти з результатами туберкулінового шкірного тесту (пряма кореляція). При використанні генно-інженерних антигенів результати тесту більш специфічні і не залежать від попередньої вакцинації БЦЖ. При обстеженні вакцинованих осіб, які не мали контакту з туберкульозною інфекцією, специфічність тесту складає 99%. Чутливість тесту серед хворих на туберкульоз коливається від 81 до 89%.
Розроблено тести і діагностикуми, засновані на короткостроковому культивуванні клітин цільної крові або мононуклеарних клітин, виділених з крові, з антигенами мікобактерій туберкульозу in vitro з наступним визначенням концентрації ІФН-γ або підрахунком числа Т-лімфоцитів, які синтезують ІФН-γ. Концентрацію інтерферону, синтезованого в пробірці, визначають методом ІФА з використанням моноклональних антитіл, що зв'язують ІФН-γ. Потім за допомогою калібрування стандартного ІФН-γ визначають його концентрацію в пробірці або лунках планшета.
При проведенні тесту Elispot кількість Т-лімоцітов, що синтезують ІФН-γ. підраховують на поверхні чашки, покритої антитілами до ІФН-γ.
розробники диагностикума на основі індукції ІФН-γ in vitro, який затверджений Агентством з ліків і продуктів США, стверджують, що за допомогою тесту неможливо диференціювати латентну туберкульозну інфекцію від активного туберкульозу. Тому в регіонах з високим рівнем інфікованості тест не має прямого діагностичного значення. Однак в нашій країні його можна застосовувати для диференціювання туберкульозної інфекції у дітей від поствакцинальной алергії, а також для оцінки рівня специфічного імунітету в процесі лікування.
В даний час проходить стадію вивчення вітчизняна тест-система для визначення індукції синтезу ІФН-γ специфічними туберкульозними антигенами in vitro.
Імунний статус і протягом туберкульозу, иммунокоррекция
В процесі лікування туберкульозу у людей відбуваються зміни антигенемії і стану імунної системи.
Дані про зміни в ексудатах і тканинах значною мірою суперечливі. Єдине, що можна відзначити з повною підставою, - це те, що в туберкульозна гранульома, як правило, виявляється значна кількість активованих Т-лімфоцитів.
Має сенс зупинитися ще на двох положеннях, які необхідні, щоб зрозуміти роль імунологічних механізмів в лікуванні туберкульозу у людини:
- у хворих на СНІД особливо висока частота розвитку множинної лікарської стійкості;
- при множинної лікарської стійкості (і під час відсутності ВІЛ-інфекції) порушення імунітету (в першу чергу Т-клітинної ланки) особливо істотні.
При туберкульозі широко застосовують різні методи імунокорекції: це в першу чергу препарати, що діють переважно на Т-клітинний імунітет і систему мононуклеарних фагоцитів (гормони тимуса, ізофон, ликопид, полиоксидоний і ін.). а також цілісні (аттенуіровані) мікобактерії і їх компоненти.
Молекулярно-біологічна діагностика туберкульозу
До методів молекулярної біології в діагностиці інфекційних захворювань відносять, в основному, методи, засновані на маніпулюванні з геномних матеріалами бактеріальних і вірусних збудників з метою виявлення специфічного генетичного матеріалу - ділянок ДНК з нуклеотидної послідовністю, специфічної стосовно окремого виду або штамів збудника, для аналізу специфічних послідовностей ДНК в генах, що визначають чутливість збудника до певних лікарських речовин, а також для аналізу функціона льно активності певних генів збудника. Молекулярно-біологічні методи набули великого поширення в наукових дослідження та практичне застосування в діагностиці та контролі різних бактеріальних і вірусних інфекцій після відкриття в 1985 р Керрі Мюлліса (лауреат Нобелівської премії. 1989) полімеразної ланцюгової реакції.
Принципи та можливості методу полімеразної ланцюгової реакції
ПЛР дозволяє ампліфікувати (розмножити) в пробірці нуклеотидную послідовність (фрагмент ДНК збудника) протягом декількох годин в мільйони разів. Проведення реакції при наявності одиничних ланцюгів ДНК визначає виключно високу чутливість аналізу.
Нуклеотидная послідовність певних ділянок в ланцюзі ДНК визначає генетичне своєрідність мікроорганізму, що пояснює високу специфічність ПЛР.
Значення цього методу для виявлення і дослідження характеристик мікобактерій туберкульозу обумовлено біологічними особливостями мікроорганізму, що володіє дуже повільним зростанням: час подвоєння ДНК мікобактерій туберкульозу при їх культивуванні становить 12-24 год.
Принцип методу ПЛР полягає в ампліфікації - багаторазовому, в мільйони разів. множенні ділянок специфічної послідовності ДНК в пробіркових мікрооб'ємах при циклічному повторенні наступних трьох стадій реакції, кожна з яких проходить в різному температурному режимі:
- I стадія - денатурація двухцепочечной ДНК при нагріванні з розбіжністю її ланцюгів;
- II стадія - комплементарное зв'язування (гібридизація) праймерів (затравочних олігонуклеотидів) з кінцевими ділянками ланцюгів строго специфічного, обраного для множення фрагмента ДНК;
- III стадія - добудова ланцюга фрагмента ДНК за допомогою термостабільної ДНК-полімерази.
Для ампліфікації в пробірці повинні бути молекули матричної ДНК. чотири види дезоксинуклеозидтрифосфатов (нуклеотидів), що містять відповідні азотисті основи: аденін (А), тимін (Т), гуанін (Г), цитозин (Ц); штучно синтезовані затравочние олігонуклеотиди (праймери), що складаються з 18-20 пар основ; термостабільний фермент ДНК-полімераза, що має температурний оптимум 68-72 ° С, і іони магнію.
Специфічність ПЛР залежить від вибору фрагмента ДНК. Відповідно до нього синтезують флангові затравочние олігонуклеотиди. Специфічність гібридизації та добудови ланцюга ДНК обумовлена принципом комплементарності наступних пар азотистих основ: аденін-тимін, гуанін-цитозин.
Для визначення геному мікобактерій туберкульозного комплексу найбільш ефективної мішенню ампліфікації в більшості тест-систем обраний фрагмент ДНК IS6110, який в більшості штамів мікобактерій туберкульозу має в геномі значне число (10-20) повторів, що забезпечує, поряд зі специфікою, високу чутливість аналізу. У той же час описані штами мікобактерій туберкульозу з малим числом повторів або відсутністю фрагмента IS6110.
Виділення молекул ДНК з біологічного зразка
для проведення ПЛР молекули ДНК збудника повинні бути виділені з біологічного матеріалу в мінімальному обсязі, при мінімальній кількості неспепіфіческой ДНК і різних інгібіторів ферменту - ДНК-полімерази.
Підготовка проб повинна проводитися в умовах, що запобігають злиття у формі перехресного забруднення досліджуваних зразків виділяються молекулами ДНК. Для цього необхідна попередня обробка приміщення ультрафіолетом, підлог і робочих поверхонь столів і приладів - хлорсодержащими розчинами. Також необхідно обов'язкове використання чистих рукавичок, одноразових пробірок і наконечників до автоматичної піпетки.
Для виділення ДНК мікобактерій туберкульозу з клінічних зразків (спинномозкова рідина, бронхіальний змив), що не містять великої кількості лейкоцитів, клітинного детриту або солей, досить центрифугувати пробу при 3-4 тис. Оборотів в хвилину, додати до осаду 20-30 мкл 2% розчину тритона Х-100 і прогріти при 90 о С протягом 30 хв.
Для підготовки проб мокротиння необхідно ефективне розрідження, для якого зазвичай використовують 4% розчин натрію гідроксиду та N-ацетил-L-цистеїн (NALC) в кількості 50-80 мг на пробу - в залежності від в'язкості зразка. Розчин NALC повинен бути приготований ex tempore або порошок NALC можна додати в сухому вигляді безпосередньо в пробу. Після розрідження необхідно центрифугування проб протягом 15 хв при 3,5-4 тис. Оборотів в хвилину (3000 g) в пробірках об'ємом 50 мл з кришками, тобто в тих же умовах, які рекомендуються для передпосівної підготовки мокротиння.
Для екстракції ДНК з осаду частіше застосовують метод, заснований на використанні 5-6-молярного розчину гуанидин-ізотіоціанати як лізуючого реагенту і мікропористих частинок оксиду кремнію ( «діатомова земля»), сорбирующих молекули ДНК. Неспецифічні речовини, в тому числі можливі інгібітори, потім відмивають в 2,5-молярном розчині гуанидин-ізотіоціанати і розчині етанолу, після чого десорбируют молекули ДНК в воді, і ці зразки використовують для проведення ПЛР. Для спрощення технології виділення ДНК «діатомову землю» нерідко заміняють магнітними мікрочастинками, вкритими оксидом кремнію. При цьому для осадження частинок замість центрифугування застосовують спеціальний магнітний штатив для мікропробірок.
У Росії розроблено оригінальний метод іммуномагнітной сепарації мікобактерій з подальшою екстракцією ДНК збудника. Для іммуномагнітной сепарації мікобактерій туберкульозу використовують феррочастіци розміром 3-5 мкм, покриті оксидом кремнію, до яких приєднані за допомогою хімічного зв'язку поліклональні (кролячі) антитіла до мікобактерій туберкульозу. Зразки мокротиння після лужного лізису нейтралізують кислим розчином трис-HCl і інкубують з іммуномагнітним сорбентом. Потім іммуноферрочастіци збирають за допомогою магнітної палички зі змінним наконечником, переносять в мікропробірку, осаджують. вносять 20-30 мкл 2% розчину тритона Х-100 і прогрівають 30 хв при 90 o С. Надосадову рідина використовують в якості ДНК-матриці для ПЛР-аналізу.
Складною проблемою є виділення ДНК мікобактерій туберкульозу з біоптатів. Для лізису биоптата використовують фермент - протеїназу До в кінцевій концентрації 200-500 мг / л при температурі 56 o С протягом ночі. Далі виділяють одним з відомих методів. Надлишок неспецифічної ДНК при ПЛР-аналізі біоптатів нерідко спричиняє інгібування реакції, що вимагає повторного екстрагування ДНК.
Методи детекції результатів
Після завершення реакції ампліфіковані фрагменти ДНК збудника ідентифікують за допомогою різних методів.
Добре відомий метод гельелектрофореза. При цьому отриманий фрагмент ДНК ідентифікують по позитивному контролю, який містить шуканий специфічний фрагмент ДНК, або за заздалегідь відомим розміром (кількістю нуклеотидних пар) фрагмента, який визначають за допомогою стандартного молекулярного маркера.
У присутності специфічного барвника - етидія броміду, включається в двухцепочечную ДНК. синтезований фрагмент ДНК виявляється у вигляді світиться під дією ультрафіолету смуги.
Розмір фрагмента ДНК, який визначається при електрофорезі по відстані пробігу від старту, повинен відповідати відомому маркерів молекулярного ваги або позитивному контролю.
Інші методи визначення результатів ПЛР засновані на гібридизації одне-цепочечних продуктів ПЛР з комплементарним до них олігонуклеотидів - ДНК-зондом, міченим біотином, з подальшою детекцією за допомогою ферментативної реакції за допомогою, наприклад, зв'язування з біотином кон'югату стрептавидин-лужна фосфатаза.
На основі такого типу детекції створені ПЛР-аналізатори, в яких детекция результатів ПЛР проводиться автоматично в результаті зчитування оптичної щільності в зразках після прояву ферментативної реакції.
Недоліки зазначених методів полягають в можливості Внутрішньолабораторний контамінації досить короткими фрагментами молекул ДНК. Ці молекули при попаданні в знову досліджувані зразки стають матрицею для ПЛР і призводять до хибнопозитивних результатів.
У зв'язку з цим для запобігання хибнопозитивних результатів вводяться жорсткі правила поділу і ізолювання приміщень: для виділення ДНК з біологічних зразків; приміщення для детекції результатів (електрофорезні) від чистої зони. Ці приміщення являють собою зону можливої контамінації. Інша ізольована зона - чисте приміщення для внесення досліджуваних зразків ДНК в пробірки з реакційною сумішшю для проведення ПЛР. І нарешті, передбачається, що основний прилад - ДНК-ампліфікатор - повинен бути винесений в окреме, можливо офісне, приміщення.
Для запобігання контамінації продуктами попередніх реакцій - амп-Ликон деякі ПЛР-тест-системи замість дезоксінуклеозідтімідіна містять дезоксінуклеозідурідін, який при синтезі ланцюга in vitro вбудовується замість нього в відповідну позицію, тобто азотистих основ тимін, присутній в нативної ДНК, заміщається на урацил. Урацил-ДНК-глікозілаза, що додається в реакційну суміш до аналізованого матеріалу, руйнує тільки контамінірующіе фрагменти з дезоксіурідіна, але не нативную анализируемую ДНК. містить дезокситимидина. Подальше прогрівання при 94 o С інактивує цей фермент і не перешкоджає ампліфікації в ПЛР.
Існує тест-система, заснована на ізотермальной ампліфікації рРНК, для чого проводять спочатку зворотну транскрипцію і синтез молекул ДНК. є, в свою чергу, матрицею для подальшого синтезу молекул РНК. Амплікона РНК детектируются за допомогою пофарбованого акридином ДНК-зонда при гібридизації в розчині реакційної пробірки. Цей метод, крім високої чутливості, має перевагу проведення аналізу в одній пробірці, що запобігає контамінації. За даними авторів, чутливість цього методу в респіраторних зразках досягає 90% при специфічності 99-100%.
Нові методи детекції реалізовані в ПЛР в режимі реального часу. Ці методи відрізняються перш за все тим, що ПЛР і детекція її результатів здійснюються одночасно в одній закритій пробірці. Це не тільки технологічно спрощує методику проведення аналізу, але і запобігає контамінацію лабораторних приміщень та досліджуваних зразків продуктами попередніх ПЛР.
При ПЛР в реальному часі детекция результатів відбувається за рахунок флюоресценції, що виникає при гібридизації флюорогенного ДНК-зонда з ампліфіці-руемой в ході ПЛР специфічним фрагментом ДНК. Структура флюорогенних ДНК-зондів побудована таким чином, що флуоресцентний маркер вивільняється в результаті ферментативної реакції або дистанціюється від молекули гасителя флюоресценції тільки при специфічної гібридизації з шуканої молекулою ДНК, ампліфіціруемого в ході ПЛР. При зростанні числа гібридизувати з зондом молекул зростання флюоресценції до детектируемого рівня пропорційно числу молекул амплифицированного продукту. Оскільки при кожному циклі ПЛР кількість молекул фрагмента ДНК множиться удвічі, номер циклу, з якого флюоресценція визначається і зростає, обернено пропорційний числу молекул ДНК в початковому зразку. Якщо в реакцію ввести в якості калібратора кілька різних відомих концентрацій молекул відповідного фрагмента ДНК мікобактерій туберкульозу, то за допомогою комп'ютерної програми може бути розраховане і кількість геномів ДНК в досліджуваному матеріалі.
Кожен стандартний зразок дубльований. Кількісний критерій - мінімальне число циклів ПЛР, необхідне для початку і зростання визначається флюоресценції. По осі абсцис - кількість циклів; по осі ординат - величина флюоресценції. Концентрації ДНК обернено пропорційні числу циклів, необхідних для появи флюоресценції. У вікнах правої колонки (21-32) зазначено номери циклів для відповідних концентрацій. Відмінності між 10-кратними концентраціями фрагментів ДНК 10 2 -10 6 мл - 3.2-3.4 циклу. Для двох пацієнтів концентрації фрагментів IS6110 склали близько 10 3 / мл і 10 4 / мл. З урахуванням числа повторів (6-20) аналізованих фрагментів в геномі мікобактерій туберкульозу число мікобактерій в клінічних зразках - близько 100 і 1000 клітин відповідно.
Застосування ПЛР в діагностиці туберкульозу
Метод ПЛР в найбільшою мірою застосовується для прискореної діагностики туберкульозу - виявлення мікобактерій туберкульозу в клінічних зразках: мокроті. промивних водах бронхів, плевральному ексудаті, сечі, спинномозкової рідини, пунктатах остеолізису, аспіратах жіночих статевих шляхів і різних биоптатах. При дослідженні в Голландії близько 500 зразків мокротиння і бронхіальних змивів від 340 хворих з підтвердженим діагнозом туберкульозу легенів були вивчені порівняльна чутливість методів ПЛР, культурального дослідження і мікроскопії мазків. Чутливість аналізу склала 92,6,88,9 і 52,4% відповідно. При цьому специфічність всіх методів була близько 99%.
Проведено порівняння ефективності виявлення мікобактерій туберкульозу методами мікроскопії мазків, посіву на середу Левенштейна-Йенсена, тест-системи ВАСТЕС і ПЛР-аналізу. ПЛР демонструвала чутливість 74,4%, мікроскопія - 33,8%, посів на щільне середовище - 48,9% і ВАСТЕС - 55,8%. Середній час детекції для посіву на середовищі Левенштейна-Йенсена - 24 дня. ВАСТЕС - 13 днів, ПЛР - 1 день.
можливості застосування ПЛР в якості чутливого і швидкого методу контролю ефективності лікування туберкульозу також обговорюються.
Виявлення ДНК мікобактерій туберкульозу методом ПЛР при ефективної хіміотерапії визначається протягом більш тривалого часу - в середньому на 1,7 міс у порівнянні з бактеріовиділенням, що визначаються при люмінесцентної мікроскопії, і на 2,5 міс у порівнянні з бактеріологічним дослідженням.
Діагностика позалегеневих форм туберкульозу
Значення ПЛР як чутливого методу особливо велике для позалегеневих форм, оскільки саме при цих формах клініко-рентгенологічні методи і традиційні бактеріологічні методи визначення мікобактерій туберкульозу в діагностичних матеріалах малоефективні.
При дослідженні зразків сечі результати ПЛР-аналізу були позитивними у 16 з 17 хворих на активний туберкульоз сечової системи і негативними у 4 хворих неактивним туберкульозом нирок і 39 пацієнтів з нетуберкульозних захворюваннями сечової системи.
Продемонстровано ефективність ПЛР-аналізу при дослідженні кістковомозкових аспиратов у хворих лихоманкою неясного генезу при підозрі на туберкульозний характер захворювання. Для діагностики туберкульозного лімфаденіту у дітей були вивчені 102 пункцій аспирата і біоптату 67 дітей з підозрою на туберкульозний лімфаденіт. Позитивні результати були отримані: методом ПЛР в реальному часі - 71.6%. флюоресцентной мікроскопії - 46,3%. культурального дослідження - 41,8%. При дослідженні 50 біоптатів лімфовузлів у пацієнтів з хворобою «котячих подряпин» все результати були негативними. Таким чином, була продемонстрована 100% специфічність ПЛР-аналізу. У цій же роботі при пункційної біопсії лімфовузлів була показана можливість виявлення М. avium.
Діагностика туберкульозу жіночої статевої сфери при безплідді, як відомо, є однією з найбільш важких проблем діагностики. При дослідженні за допомогою ПЛР біопсій ендометрія, ендометріальних аспиратов і зразків рідини з дугласова простору у 14 (56%) з 25 пацієнток, обстежених лапароскопически з підозрою на туберкульоз, були отримані позитивні результати. За допомогою мікроскопії мазка і культурального дослідження були отримані 1 і 2 відповідно позитивні результати. Ці випадки також були ПЛР-позитивними. Більшість ПЛР-позитивних результатів відносилося до випадків з характерними ознаками туберкульозу за даними гістологічного дослідження; менше число - при підозрі на туберкульоз за даними лапароскопії. Лише один позитивний результат ПЛР-аналізу було отримано при відсутності лапароскопічних даних на туберкульоз.
При діагностиці позалегеневих форм туберкульозу у клініцистів нерідко виникає питання про можливість виявлення збудника при дослідженні методом ПЛР зразків крові. Літературні дані свідчать, що виявлення ДНК мікобактерій туберкульозу із зразків крові можливо при далеко зайшли формах ВІЛ-інфекції. Виявляли ДНК мікобактерій туберкульозу лише при генералізованому туберкульозі різних органів у пацієнтів з трансплантованою ниркою і иммунодепрессией.
Видова ідентифікація мікобактерій
Метод ПЛР може бути досить ефективний для швидкої ідентифікації мікобактерій туберкульозного комплексу і деяких видів нетуберкульозних мікобактерій після отримання їх первинного зростання. У цьому випадку використання ПЛР може економити 7-10 днів, необхідних для подальшої культуральної ідентифікації позитивного результату. Дослідження методом ПЛР є технічно дуже простим, оскільки не вимагає складної пробопідготовки клінічного матеріалу для досягнення високої чутливості. При дослідженні 80 позитивних в такий тест-системі (MB ВАСТ. Фірми Organon) культур все позитивні результати ПЛР-аналізу були строго специфічні і проводилися протягом 1 дня. Для ідентифікації інших видів мікобактерій при отриманні їх в культурі ДНК збудника гибрідизуючою зі специфічними ДНК-зондами, міченими акридином, і штами детектируют по появі хемилюминесценции за допомогою хемілюмінометре або на смужках нітроцелюлози з візуальною оцінкою після гібридизації. За допомогою такого набору ідентифікують обмежене число видів: комплекс мікобактерій туберкульозу. M. avium, M. avium complex, M. kansasii і M. gordonae.
A.Telenti і співавт. розробили також відносно простий і недорогий метод видової ідентифікації клінічно важливих видів мікобактерій на основі ПЛР і подальшої обробки двома рестрикційний ферментами (ферменти, що володіють властивостями розсікти молекулу ДНК в специфічних точках). При цьому амплифицируют фрагмент ДНК. кодує білок теплового шоку (65 кДа), після чого обробляють отриманий в ПЛР фрагмент ДНК розміром 439 нуклеотидних пар окремо двома ферментами - Bste II і Нає III. Потім аналізують, використовуючи агарозній гельелектрофореза, отримані два продукти, визначаючи їх розміри (число нуклеотидних пар) за допомогою набору стандартних фрагментів ДНК (молекулярних ДНК-маркерів) довжиною від 100 до 1000 нуклеотидних пар. У кожному з певних видів (M. tuberculosis, M. avium, M. intracellulare, M. kansasii, M.fortuitum) виявляють 2 або 3 фрагмента ДНК різного розміру для кожного рестрикционного ферменту. Комбінація одержуваних різного розміру фрагментів ДНК дозволяє диференціювати ці види між собою.
Розробляється технологія біологічних ДНК-мікрочіпів. яка допоможе ідентифікувати понад 100 видів мікобактерій в одному дослідженні.
Видова ідентифікація може бути проведена також за допомогою ПЛР-ампліфікації вариабельной області 16S rРНК з подальшим секвенуванням амплікон при порівнянні з відповідною первинною структурою, що дозволяє ідентифікувати більше 40 видів мікобактерій.
За допомогою ПЛР може бути також проведена видова ідентифікація всередині комплексу мікобактерій туберкульозу, в тому числі диференціювання M. bovis і M. bovis BCG. Для цього аналізується наявність або відсутність деяких генів в геномних областях RD1. RD9 і RD10. RD1 відсутня в М. bovis BCG, але присутній в вірулентних видах, в тому числі в M. bovis.
Визначення лікарської чутливості мікобактерій туберкульозу за допомогою ПЛР
Завдання молекулярно-генетичних методів визначення лікарської чутливості або стійкості мікобактерій туберкульозу зводяться до виявлення мутацій в певних нуклеотидних послідовності відомих генів. Основні методи засновані або на прямому прочитування (секвенування) цих послідовностей після ампліфікації, або на гібридизації біотин-мічених фрагментів ДНК, ампліфикувати в ході ПЛР з ДНК-зондами. Обидва варіанти передбачають виявлення замін в нуклеотидних послідовностях, які при використанні ДНК-зондів призводять до відсутності або неповноцінною гібридизації на нітроцелюлозній мембрані за допомогою ферментного кон'югату (стрептавидин-лужна фосфатаза) - метод LIPA-Rif-TB.
Метод вимірювання флюоресценції в локально фіксованих на мікроділянки ДНК-зондах, комплементарних до відомим мутацій в ампліфикувати за допомогою ПЛР ділянках генів, відповідальних за лікарську чутливість або стійкість, отримав назву методу мікробіочіпов. Основний алгоритм проведення цього дослідження наступний. Після виділення ДНК з клінічного зразка або культури мікобактерій необхідно провести ПЛР для ампліфікації відповідних фрагментів Гров гена, відповідального за лікарську чутливість до рифампіцину, або katG і inhA генів, що кодують білки мікобактерій, відповідальні за чутливість до ізоніазиду. Результати ПЛР оцінюють за допомогою агарозного гельелектрофореза, при якому підтверджують отримання відповідних фрагментів ДНК шуканої довжини. Потім проводять 2-й раунд ПЛР для введення в ДНК флюоресцентной мітки. Результати ПЛР знову підтверджують при гельелектрофореза. Після цього проводять гібридизацію (інкубація протягом ночі) з подальшою відмиванням отриманого матеріалу на биочипе, який являє собою велике число фіксованих на маленькій скляній платівці коротких ланцюгів ДНК (зондів), комплементарних до нуклеотидних послідовностей чутливого до ліків типу мікобактерій туберкульозу в точках можливих мутацій. а також до мутантом послідовностям, відповідальним за лікарську стійкість. Розташування ДНК-зондів на платівці - суворо визначений, а рівень спостерігається флюоресценції при гібридизації для визначення результату за допомогою спеціального пристрою, що зчитує встановлений. У зв'язку з цим результати аналізу визначаються за допомогою спеціальної комп'ютерної програми.
В останні роки розвиваються і альтернативні методи визначення лікарської чутливості мікобактерій туберкульозу на основі технології ПЛР в реальному часі, що дозволяють проводити ці дослідження в режимі закритої колби.
На рис. 13-13 представлений результат аналізу клінічних культур мікобактерій туберкульозу при визначенні лікарської стійкості до рифампіцину за допомогою ПЛР в реальному часі: 218 - контрольний зразок (чутливий до рифампіцину); 93 - позитивний контроль на мутацію Ser-Trp TCG-TGG; 4482 - позитивний контроль на мутацію Ser-Leu TCG-TTG; 162-322 - експериментальні зразки. Результат розрахунку кінетичних кривих ампліфікації по 4 каналам: канал 1: 393 - позитивний контроль на мутацію Ser-Trp TCG-TGG; канал 2: 4482 - позитивний контроль на мутацію Ser-Leu TCG-TTG; 162, 163, 172, 295 - експериментальні зразки; канал 4: кінетичні криві ампліфікації всіх зразків, які беруть участь в експерименті. Позитивний контроль реакції ампліфікації. Висновки: за результатами аналізу виявлено такі мутації, що визначають стійкість до рифампіцину: в зразках 162,163,172,295 - Ser-Leu TCG-TTG. Цей же принцип використаний для визначення лікарської стійкості до ізоніазиду по генам katG і inhA, визначальним найбільш часті мутації.
Штаммовие ідентифікація мікобактерій туберкульозу
Найбільш вивченим методом штаммовие ідентифікації мікобактерій туберкульозу є технологія, яка називається поліморфізмом довжин рестрикційних фрагментів (ПДРФ ,. або RFLP в англійському варіанті) і яка заснована на фрагментірованін (рестрикції) ДНК мікобактерій туберкульозу ферментом Pvu II і подальшої гібридизації отриманих фрагментів з певними специфічними послідовностями на ДНК її повторюваного елемента IS6110. Внутрішньовидова варіабельність реалізується за рахунок різного числа повторів IS6110 і їх розташування на ДНК. а також різноманітності відстаней між певними точками атаки ферменту рестріктази (сайти рестрикції) і елементом IS6110. Ця технологія є досить складною і трудомісткою. Після обробки ДНК, виділеної з культури мікобактерій туберкульозу, рестриктазой проводять гельелектрофореза, потім переносять фрагменти ДНК різної довжини на нітроцелюлозну мембрану, проводять гібридизацію з фрагментами IS6110-елемента і виявляють результати за допомогою ферментативної реакції. Одержуваний специфічний малюнок смуг характеризує ДНК конкретного штаму мікобактерій туберкульозу. За допомогою комп'ютерного аналізу з'ясовується ідентичність або спорідненість штамів. Незважаючи на те що метод ПДРФ є найбільш Діскрімінатівность, тобто виявляє найбільшу кількість відмінностей в аналізованих штамах, він малоефективний при малому числі (менше 5) IS6110-повторів, які спостерігаються в деяких штамах. На рис. 13-14 представлені результати ПДРФ-типування штамів.
Альтернативою може бути метод споліготіпірованія (spoligotyping) - аналіз поліморфізму спейсерних послідовностей ДНК - проміжних між прямими повторами DR-області. При проведенні споліготіпірованія штамів проводять ПЛР з праймерами, що обмежують DR-ділянку, після чого утворюються фрагменти різної довжини, які гибрідизуючою з варіабельними проміжними ділянками ДНК. Аналіз спейсерних послідовностей DR-області представляється. за даними дослідників, більш простим, продуктивним і придатним для первинного скринінгу штамів і попереднього епідеміологічного аналізу, а також дослідження безпосередньо клінічного матеріалу.
Очевидно, більш ефективним і технологічно доступним методом є VNTR (абревіатура англійських слів), або метод визначення вариабельного числа точних тандемних повторів в ДНК мікобактерій туберкульозу. Цей метод заснований тільки на використанні ПЛР і не вимагає додаткових маніпуляцій. Оскільки число тандемних повторів в різних штамах і в різних локусах різному, на одержуваної електрофореграмме продуктів ПЛР визначаються і аналізуються фрагменти різного розміру. На думку дослідників, за допомогою VNTR досягається велика ступінь дискримінації штамів, ніж за допомогою методу ПДРФ.
Велика увага в останні роки приділяється поширенню штамів мікобактерій туберкульозу сімейства W-Beijing (іноді їх називають пекінським штамом), які в значній частині мають лікарською стійкістю.
Основні вимоги до якості молекулярно-біологічних досліджень
Основні нормативні документи при проведенні ПЛР
Накази Міністерства охорони здоров'я Росії: №45 від 7.02.2000 р .. № 109 від 21.03.2003 р .. № 64 від 21.02.2000 р Методичні вказівки: 1.3.1888-04 «Організація роботи при дослідженнях методом ПЛР матеріалу, інфікованого патогенними біологічними агентами III-IV груп патогенності »; 1.3.1794-03 «Організація роботи при дослідженнях методом ПЛР матеріалу, інфікованого мікроорганізмами I-II груп патогенності». 2003 р .; 3.5.5.1034-01 «Знезараження досліджуваного матеріалу, інфікованого бактеріями I-IV груп патогенності при роботі методом ПЛР», 2001 р Додаток 11 до Інструкції по уніфікованим методам мікробіологічних досліджень при виявленні, діагностиці та лікуванні туберкульозу.
персонал
Виконання молекулярно-біологічних досліджень можуть проводити лікарі клінічної лабораторної діагностики, лікарі-бактеріологи, лікарі-вірусологи, біологи клініко-діагностичної лабораторії, а також фахівці з середньою медичною освітою, які пройшли спеціалізацію і підвищення кваліфікації в установленому порядку.
Улаштування приміщень лабораторії
Необхідні такі лабораторні приміщення:
- Зона обробки проб - лабораторія, пристосована для роботи з інфекційними агентами III-IV груп патогенності, згідно з Методичними вказівками 13.1888-04.
- Зона для приготування реакційних сумішей ПЛР - лабораторне приміщення, в якому передбачається захист від внутрішньої лабораторної контамінації - «чиста» зона.
- Якщо для аналізу продуктів ПЛР використовується метод електрофорезу, або гібридизації. лабораторне приміщення, в якому розмноження фрагменти ДНК витягуються з ампліфікаціонних пробірки і, відповідно, можуть потрапити в навколишнє середовище, відповідно до вимог до ПЛР-лабораторій (Методичні вказівки 1.3.1794-03, Методичні вказівки 1.3.1888-04) має бути повністю ізольовано від приміщень, зазначених в попередніх пунктах. Повинно бути виключено переміщення із зони для електрофорезу в зону для обробки проб і «чисту» зону будь-якого персоналу, обладнання, будь-яких матеріалів і предметів, а також перенесення повітря через систему вентиляції або в результаті протягів. Ця зона не потрібна при флуоріметріческой детекції продуктів ПЛР.
- Приміщення для ведення документації та обробки результатів обладнується комп'ютерами і необхідною оргтехнікою. У цьому приміщенні може розташовуватися обладнання, що забезпечує детекцию продуктів ПЛР без розтину пробірки. - флюоресцентні ПЛР-детектори та термоциклері для ПЛР в реальному часі.
Санітарно-епідеміологічні вимоги до первинної обробки мокротиння аналогічні стандартним мікробіологічними вимогам для роботи з мікобактеріями туберкульозу.
Комплектація лабораторного обладнання для ПЛР-діагностики
У комплектацію лабораторії входить обладнання для наступних кімнат.
- кімната пробоподготовки, містить наступне обладнання: ламінар II класу захисту «на голодному пайку 1.2»: твердотільний термостат з гріється кришкою для пробірок типу «Еппендорф»; Мікроцентрифуга на 13 ТОВ оборотів в хвилину; центрифуга ( «Вортекс»); холодильник з діапазоном температури від -20 ° С до +10 о С; піпетки змінного об'єму серії «Рroline»; насос з колбою-пасткою ОМ-1; штатив для піпеток; штатив робоче місце 200x0,5 мл; штатив робоче місце 50x1.5 мл; штативи для зберігання пробірок 80x1.5 мл;
- кімната приготування реакційної суміші: захисна камера ПЛР-бокс ( «Ламінар-C. 110 cм); центріфуга- «Вортекс»; піпетки змінного об'єму серії «Рrоline»; штатив для піпеток; штатив робоче місце 200x0.2 мл; штативи для зберігання пробірок 80x1.5 мл; холодильник з діапазоном температури від -20 ° С до + 10 ° С;
- кімната для електрофорезу: камера для горизонтального електрофорезу; джерело живлення; трансілюминатор;
- ДНК-ампліфікатор або аналізатор нуклеїнових кислот (ПЛР в реальному часі) з комп'ютером і програмним забезпеченням; може бути поміщений в будь-яку вільну кімнату. Якщо використовується технологія ПЛР в реальному часі. кімната для електрофорезу не потрібна.
Зовнішній контроль якості
Для впевненості в отриманні об'єктивно достовірних результатів лабораторії повинні брати участь в системі зовнішньої оцінки якості лабораторних досліджень.
Учасники системи контролю якості отримують; 12 ампул з ліофілізованими суспензиями бактеріальних клітин, дві з яких містять кишкову паличку Е. Coir, 3 ампули з мікобактеріями туберкульозу (авірулентний штам) в концентрації 10 2 / мл; 3 ампули з клітинами аналогічного штаму в концентрації 10 4 / мл; по 2 ампули з нетуберкульозних мікобактеріями М. avium-intracellulare і М. kansasii в концентрації 10 5 / мл.
Розсилаються тести для проведення зовнішнього оцінювання якості попередньо проходять випробування в двох незалежних лабораторіях, що мають великий досвід роботи в даній області.